Från och med 1 januari 2019 har Mandolean AB fått förtroende från Region Stockholm att bedriva öppenvård för hetsätningsstörningar. Här kan du läsa om förändringar i Mandometerklinikernas vårderbjudande:

Här följer en beskrivning av Mandometerklinikernas behandling och vårt uppdrag gentemot Region Stockholm
(specifik-uppdragsbeskrivning-sll1036.pdf >)
Öppenvårdsmottagningen ska ligga inom tullarna i Stockholm. Vi beskriver våra remissionkriterier (remission betyder symptomfrihet) och metodens hörnstenar. Behandlingsmetoden beskrivs kronologiskt. Vi förklarar vad öppenvårdsbehandling innebär, behandlingsresultat och behandlingsinsatser. Slutligen beskriver vi anhörigstöd och andra externa stödfunktioner.
Mandometermetoden är fokuserad på ätträning och har en beteendeterapeutisk inriktning, är evidensbaserad, standardiserad och manualiserad. Behandlingsmetodiken och dess utförande har sedan 1993 fortlöpande prövats och godkänts av Centrala Etikprövningsnämnden i Stockholm. Behandlingsresultaten analyseras och sammanställs kontinuerligt för publikation i medicinska och vetenskapliga expertgranskade tidskrifter. Sedan 1997 är Mandometermetoden definierad som en standardbehandling. Enligt den internationella diagnosmanualen, DSM-IV, hade diagnosen EDNOS (UNS) dvs ospecificerad ätstörning, sex undergrupper varav BED (binge-eating disorder eller hetsätningsstörning) utgjorde en av dessa undergrupper. I nuvarande diagnosmanual, DSM-5, har hetsätningsstörning en egen diagnos. Till skillnad från diagnosen bulimia nervosa, kompenserar (självframkallade kräkningar, överdriven aktivitet, laxermedelsmissbruk etc) inte patienter med BED för det ökade energiintaget, utan majoriteten som söker vård är överviktiga.
Den svenska termen hetsätare myntades av Mandometerklinikens forskare 1984 (1).
Ny kommunikationsteknik ger möjligheter för nya behandlingar av ätstörningar. Mandometerkliniken erbjuder en beprövad beteendeterapeutisk metod, i kombination med en internet-baserad virtuell klinik, bestående av en virtuell terapeut och träning av mättnad och fysisk aktivitet. Behandlingen består av fysiska besök på Mandometerkliniken och besök i den virtuella kliniken under behandlingen.
Patienter med hetsätningsstörning svarar snabbt på Mandometerbehandling och lämpar sig väl för virtuell behandling (internetbehandling) med ett minimum av besök vid kliniken med en betydande kostnadsbesparing som följd. Mando har visat att ca 72% av vuxna BED-patienter går i remission från BED på i genomsnitt 2,2 (1,6 -5,4) månader och att ca 70% också går ner i vikt, i genomsnitt 8,2 (3,2-20,5) kg på 8,2 (3-18) månader.
Vilka är de vanligaste skälen till avbrott?
Av 227 patienter med hetsätningsstörning (BED) som börjat behandling de senaste åren avbröt 82 (36%) behandlingen. 26 (32%) av de som avbröt var diagnosfria och uppfyllde inte längre kriterierna för BED.
| De vanligaste skälen till avbrott är | Åtgärder för att hindra avbrotten |
|---|---|
| Familj och arbets-/studierelaterad tidsbrist (45%) | Mando Online (jfr s 9) utanför kliniken. |
| Låg motivation (18%) | Föreläsningar och brukarsamtal. |
| Medicinska problem, t ex led/knä problem (9%) | Samverkan med kroppssjukvården. Mando Online. |
| Psykiska problem, t ex depression eller ADH (9%) | Samverkan med specialistpsykiatrin. |
Det står klart att tidbrist, låg motivation och medicinska och psykiatriska problem orsakar avbrott vid Mandometerbehandling av hetsätningsstörning (BED). Förverkligandet av utfästelserna överlappar därför.
Mando Online, av Mandos FoU-avdelning utvecklad Internetbehandling blir tillgänglig för alla patienter och kommer att säkerställa att avbrotten som beror på tidsbrist minskas. Särskilt viktig för att avbrotten skall minska är Dr. Cecilia, Mandometerklinikens internetbaserade beteendeterapeut, som svarar på frågor när som helst, var som helst.
Till de vanligaste medicinska problemen kommer med tiden de metabola problem som följer utvecklingen av övervikt vid BED. Alla dessa problem kräver samarbete med kroppssjukvården. Detsamma gäller de psykiatriska problem BED-patienterna angett som skäl för avbrott. Intressant nog har Mandos forskare visat att ätträning bidrar till att återställa metabola problem (2). Att knä- och ledproblem också delvis beror på att vi använder våra muskler felaktigt (3), inklusive tuggmuskulaturen (4) är förslag helt i linje med Mandos forskning.
I första hand personalens kompetens och fortsatta utbildning genom certifiering säkerställer att avbrotten minskar. När personalen är kunnig, trygg och har ett professionellt förhållningssätt, kan de motivera patienterna till förändring och ge dem den kunskap de behöver för att bli symptomfria och undvika avbrott. Om patienten bestämt sig för att avbryta behandlingen vidtas följande åtgärder:
Ett strukturerat samtal hålls med patient/närstående och behandlingsansvarig terapeut. Patienten får summera vilka förändringar som uppnåtts under behandlingen, vad som upplevts lättast och svårast. Personalen uppmuntrar och berömmer/förstärker uppnådda resultat och ger verktyg för vad som återstår för att bli frisk. Patienten är välkommen tillbaka om patienten inte når sina mål.
Bristande följsamhet, inga framsteg, låg motivation och insikt behandlas med ”stegvisa närmanden” mot upplevda hot och avbetingning av hotfulla situationer enligt principer för beteendeterapi (5).
Personalen vidareutbildats i motiverande samtal (MI), som har som explicit mål att öka följsamheten till behandlingen (därav namnet MI). MI har tre huvudsyften:
Skapa tillit och förtröstan
- empati ”det här är jättejobbigt”
- individstärkande uttryck ”Du kan”, ”Du kommer att lyckas”
- hopp och förtröstan
Motivera till förändring genom att nå personliga mål
- belysning av diskrepans mellan nuvarande tillstånd och målet
- fokusering på närliggande och framtida mål
- orsaker till förändringsambivalens
- insistera på nya framsteg
Utbildning och verktyg till problemhantering
- förklaring av fysiska och psykiska problem
- förklaring av behandlingens teoretiska grund
- råd hur specifika situationer kan hanteras
- fokus från ej konstruktiva tankar
Målformulering, stöd, belöning och träning av självförtroende ingår i den sociala återuppbyggnaden. Skolundervisning, praktik/arbetsplats och vänkontakter etableras.
Samtalen, som tar en timme är krävande för både patient och kliniker, ska leda till förändring. Patienter med ätstörning är obenägna till förändring beroende på att det avvikande ätbeteendet minimerar deras beteenderepertoar så att successivt allt färre beteenden upprepas allt fler gånger. Patienten förbereds på förändring och behandlande personal ökar patientens tilltro till den egna förmågan. Att patienten känner en förändring i sitt mående ökar motivation och viljan att avbryta behandlingen minskar.

“Idag är jag frisk. Det är något jag aldrig trodde att jag skulle säga för flera år sedan när jag själv var i behandling på Mandometerkliniken i Huddinge. Min roll på kliniken är att finnas som patientstöd, någon man kan prata med som varit i liknande situation och som kan hjälpa till med motivationen att bli frisk.”
Patienterna får tala med en frisk fd patient, som med egenerfarenhet som kompetens förklarar vad friskhet innebär och visar på att det går att bli frisk. Genom dessa ”brukarsamtal” ökar förhoppningen att själv bli frisk. Det fåtal som återfaller (<10%) diskuteras. Mandometerkliniken har anställt egenerfarna, vilket bidrar till avstigmatisering av ätstörningar. Dessutom tillfrågas patienter i behandling eller i det tvååriga uppföljningsprogrammet om de vill delta vid klinikens studiebesök och seminarier och berätta om sina erfarenheter av BED. Uppslutningen är stor; alla vittnar om ökat självförtroende sedan de varit med. Under 2017 genomfördes ett PRIO-projekt – en tidigare patient – som sedan anställdes. Hon arbetade med delaktighet och inflytande och kompletterade det traditionella vårdteamet, fungerade som mentor och förebild, genom att visa hur man hanterar och förstår sin sjukdom, vilket ökade patienternas upplevelse av vårdens meningsfullhet. Medel för fortsättning av projektet under 2018 har beviljats.
När patienten är motiverad till förändring drivs behandlingen framåt. Terapeuten hjälper patienten att göra framsteg varje vecka, vilket ytterligare förstärker patientens motivation och självkänsla. Beteendemässiga framsteg belönas, antingen med en liten present eller en aktivitet som patienten själv önskat. Principerna för hur man utarbetar belöningsschema är kända sedan länge (5).
I den årliga anonyma enkäten, som Mandometerkliniken bla använder för egenkontroll, uppger patienterna vad som saknas i behandlingen. Förslagen diskuteras i ledningsgruppen och beslut fattas om vilka som ska implementeras i vården. I den senaste enkäten förslogs mer information och tips om kost och fysisk aktivitet och fler gruppsamtal. Fler dietistbesök och gruppsamtal införs. Enkäten ger kvantitativa mått på om utfästelserna säkerställts.
Delaktighet
Jämlik patientfokuserad vård kräver att patienten upplever sig som delaktig, som i sin tur bygger på att patienten får kunskap om sjukdomen och vården. Patientens kunskap ökar i samband med planeringen av kort- och långsiktiga mål och delmål som terapeuten och patienten utformar gemensamt i den individuella vårdplanen. Målen tar sikte på behandlingens remissionskriterier. Var sjätte vecka (i vissa fall oftare) utvärderas framstegen tillsammans med patienten, eventuellt också med närstående. Processen ger tillfällen att informera om sjukdomens orsaker och hur kropp-omgivning-hjärna samverkar för hålla ätbeteende och kroppsvikt, och därmed välbefinnande, i balans. Ätbeteendet, psykiska symptom och livskvalitet mäts och det friska beteendet belönas. Under behandlingens gång motiverar behandlande personal patienten till förändring, stimulerar till delaktighet och ansvar genom att:

- Anpassa stödet individuellt.
- Förklara syftet med de olika stegen i behandlingen.
- Utbilda om beteendeförändring och ångesthantering.
- Tydliggöra att patienten har en ätstörning, inte “är ätstörningen”, ingen skuldbeläggs.
I takt med beteendeframsteg ökar inte bara patientens självförtroende; de närståendes kunskap och möjlighet att hantera sjukdomen ökar också och därmed även deras självförtroende.
Patienter och närstående vill oftast tala med en patient som blivit frisk; de vill träffa en brukare med erfarenhet av sjukdom och behandling. Patienternas frågor är många: ”hur var det hemma när du var sjuk?”, ”kan du verkligen äta utan att få ångest nu?”, ”hur gjorde du för att sluta hetsäta?” och ”hur känns det att vara frisk?”. Det slags optimism den egenerfarne utstrålar ökar påtagligt patienternas känsla av delaktighet på ett kvalitativt sätt. Patientråd startas när avtalet träder i kraft.
1. Hur fungerar Mandometerbehandlingen.
2. Hur insatt är Du i behandlingen.
3. Information om resultat.
4. Delaktighet i behandlingen.
5. Bemötande tidigare ätstörningsvård/överviktsvård.
6. Bemötande Mandometerbehandling.
7. Nöjd med tidigare ätstörningsvård/överviktsvård.
8. Nöjd med Mandometerbehandling.
9. Mandometerbehandling jämfört med tidigare ätstörningsvård/överviktsvård.
2. Hur insatt är Du i behandlingen.
3. Information om resultat.
4. Delaktighet i behandlingen.
5. Bemötande tidigare ätstörningsvård/överviktsvård.
6. Bemötande Mandometerbehandling.
7. Nöjd med tidigare ätstörningsvård/överviktsvård.
8. Nöjd med Mandometerbehandling.
9. Mandometerbehandling jämfört med tidigare ätstörningsvård/överviktsvård.
På samma sätt ökar de närståendes delaktighet, kunskap och förmåga att hantera sjukdomen genom omkring 200 stödsamtal med en förälder med egen erfarenhet av ett barns ätstörning. Syskon kan också vara med i samtalen, som bedrivs i regi av Föreningen mot Anorexi och Bulimi (FAB). Mandos forskare bidrar och får det bestämda, om än kvalitativa, intrycket att kunskap om hjärnans biologi och dess roll i ätbeteende och viktreglering högst påtagligt ökar de närståendes upplevelse av delaktighet. Det är en av varje kliniker, genom erfarenhet, vunnen insikt att den kunskapen avsevärt minskar den oro alla föräldrar och närstående till en patient med ätstörning känner. Även om BED-patienter är äldre än patienter med andra ätstörningar är deras situation densamma i detta avseende.
Alla utom en av de 15 BED-patienter som svarade på frågor om delaktighet och bemötande (Figur 1, alla utom två svarade på enkäten) skulle rekommendera Mandometerbehandling till en vän/kompis med hetsätningsstörning. 38% hade funderat på kirurgisk behandling (för övervikt, en hade opererats) men efter 3 (0.3-9) månader i Mandometerbehandling ville ingen operera sig.
I den årliga patientsäkerhetsberättelsen beskrivs strategier för att stärka patientens delaktighet. Kliniken har rutiner för egenkontroll vid sina veckoronder av att processerna för patient- och närståendes delaktighet fungerar. Avvikelser från kvantitativa och kvalitativa mått på måluppfyllelse tjänar kontinuerligt som återkoppling till förbättringsarbete.
Mandometerbehandling har visat att ätstörningar inte är kroniska sjukdomar, man kan bli frisk utan bestående problem. Stigmatiseringen avtar när det finns en ”bot” och sedan sjukdomens orsak blivit känd. Patienterna är stolta och berättar gärna hur hon/han blev frisk i till exempel media. Förtroendet ökar om man bemöts humant och förutsättningarna för beteendeförändringar ökar.
Ätstörning oavsett vikt
På Mandometerklinikerna Novum och Danderyds sjukhus har överviktiga patienter med BED behandlats sedan 2008 och på Mandometerkliniken i Alingsås sedan 2010. Fördelarna med att blanda under- och övervikt och att behandla ätstörningen oavsett lågt eller högt BMI är många. I blandade grupper på samma klinik slutar patienter med anorexi påverka varandra att gå ner i vikt och det blir färre diskussioner om bantning och om att ”lura” behandlingspersonal och överviktiga patienter påverkar anorektiker och bulimiker gynnsamt eftersom de ofta tycker att mat är ett glädjemoment. Dessutom tycker patienterna själva att det är bra att under- och överviktiga behandlas med samma metod, de tycker nämligen att de har samma problem, en ätstörning, oavsett diagnos och vad de väger.
Samarbete med överviktskirurgi är av stort intresse för att screena allvarligt överviktiga patienter för BED och erbjuda dessa icke-invasiv behandling. Men också för de BED-patienter som bestämt sig för att opereras, dvs att lära dessa patienter att äta före och efter operationen och därmed minska komplikationerna. Dessa patienter riskerar mycket stora problem efter operationen om de inte lärt sig äta.

Sedan 2004 år har Mandometerkliniken forskat på allvarligt överviktiga barn och ungdomar tillsammans med universitetskliniken i Bristol, England. En randomiserad studie bland engelska barn och ungdomar, varav ca 25% uppfyllde DSM-kriterierna för BED, visade att Mandometerbehandling är effektivare än standardbehandlingen och att viktminskningen och dess medicinska effekter består under uppföljningstiden (6) och att hunger- och mättnadshormon (Ghrelin, PYY) återställs efter Mandometerträning (2).
Mando tillämpar följande kriterier för remission och partiell remission och definierar en patient i remission som är diagnosfri enligt DSM-5. För partiell remission anger diagnosmanualen en hetsätningsfrekvens mer sällan än en episod per vecka. Även om inte viktreduktion är ett obligat kriterium enligt DSM-5, är det eftersträvansvärt att få ner patienten i vikt eftersom även en ringa viktnedgång på 5% har klinisk relevans.
Följande fem kriterier krävs för att en patient ska anses ha uppnått remission:
- Normalt ätbeteende (300-350 gram mat på 12-15 minuter och normal mättnad)
- Normal psykiatri (ångest, oro, depression)
- Åter i skola/arbete och fritidsaktiviteter
- Mat och vikt upplevs inte som ett problem
- Inga hetsätningar senaste tre månader
Metodens hörnstenar
För att uppnå remission fokuserar metoden på följande behandlingsmoment/hörnstenar:
Ätträning med Mandometer
Normalisering av fysisk aktivitet
Social återuppbyggnad och psykologiskt stöd, brukar- och anhörigstöd
Internetbehandling
Ätträning med Mandometer
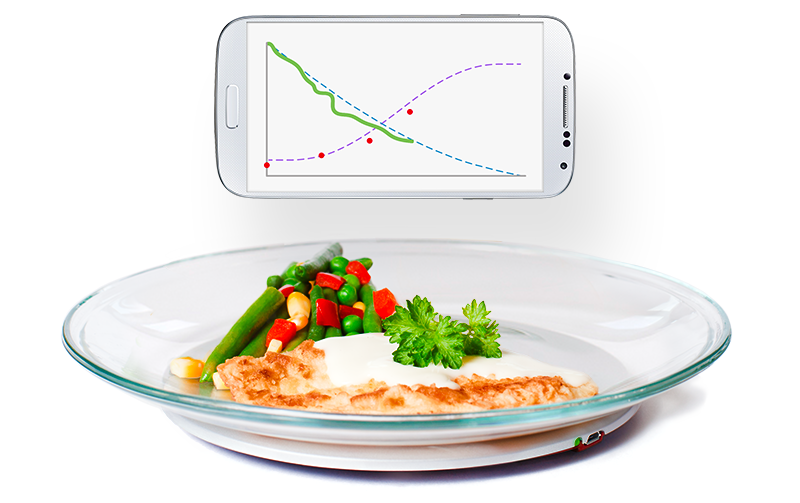
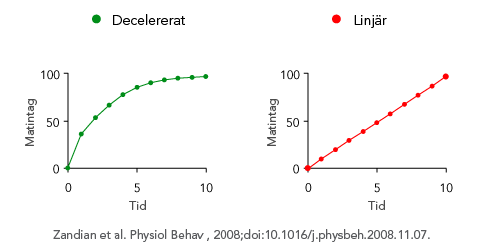
För att normalisera vikt och ätande är ätträningen en del av behandlingen; patienterna lär sig att känna hunger och mättnad med hjälp av Mandometer, en biofeedbackapparat, som består av en tunn våg som kommunicerar trådlöst med en smartphone (Figur 2). Ovanpå vågen ställer patienten sin tallrik med mat och Mandometer registrerar tallrikens viktminskning under måltidens gång och ett mått på ättakt erhålls. Med jämna intervaller får patienten skatta sin mättnadsupplevelse genom att peka på mobilskärmen och mättnadsskattningarna sparas. Mandometer registrerar avvikelser i normalt ätande och tränar ätbeteende. Patienter med ätstörningar, oavsett vikt och diagnos, har ett linjärt ätbeteende; de äter med samma ättakt under hela måltiden, medan friska personer har ett decelererat ätbeteende; ättakten är snabb i början och planar ut mot slutet av måltiden (Figur 3). BED-patienter och bulimiker äter fort, mycket och känner ingen eller liten mättnad. BED-patienter uppmuntras att äta mindre, långsammare och bli mätt fortare. Patienter ser referenskurvor för ättakt och mättnad samtidigt som den egna ättakten och mättnadsupplevelsen visas på mobilskärmen. När ätbeteendet normaliseras ändras tankemönstret, eftersom beteende driver kognitioner och inte tvärtom. Patienten får en ökad egenkontroll av matintag och viktutveckling.
Restaurangbesök och ”förbjudna” livsmedel tränas. Varje patient kan ha upptill flera hundra förbjudna livsmedel, dvs sådana livsmedel som BED-patienter vägrar äta för att undvika viktökning eller livsmedel som patienterna hetsäter av. Blindtest med Mandometer genomförs var 6:e vecka för att kontrollera att ätbeteendet följer programmerade normalkurvor. Ätträning med Mandometer normaliserar ätbeteendet på ungefär 2-4 månader; patienterna tycker att Mandometer ”är trygg”, ”ljuger inte”, ”ökar kontrollen” och ”tar ätbeteendet på allvar”, de oroar sig inte för att bli lurade att äta mer än överenskommits och får en känsla av kontroll över sitt ätande, som är viktigt i behandlingen av alla ätstörningar. Genom träning att äta normala mängder mat återskapas det friska ätbeteendet, där ingen mat är förbjuden; den mat som förut var ”tabu” tränas också.
Mandometer används också för diagnostik; patienterna äter testmåltider utan träningskurvor för att ätstörningar skall upptäckas tidigt; det ändrade ätbeteendet visar sig långt innan sjukdomens svåra psykiska komplikationer.

Normalisering av fysisk aktivitet
Patienter med BED är i regel överviktiga och vill gå ner i vikt. Patientens aktivitet mäts med aktivitetsmätare, patienten uppmuntras att succesivt börja röra på sig och utarbetar i samarbete med ansvarig behandlingspersonal ett aktivitetsschema. Patienten får en stegräknare OMRON Walking Style HJ-321-E. När patienten går i remission finns inga restriktioner vad gäller fysisk aktivitet.

Social återuppbyggnad
I den individuella behandlingsplanen ingår att varje patient och ev närstående bestämmer sina kort- och långsiktiga mål tillsammans med ansvarig behandlingspersonal. När patienten klarar att nå ett uppsatt mål belönas detta i ett belöningsschema och självförtroende och självkänsla ökar. Beteendeförändringar, men inte fysiologiska förändringar, belönas.
Internetbehandling
Patienter med ätstörningar är en homogen grupp avseende frågor och funderingar, kring sin sjukdom, särskilt i början av behandlingen. De tänker till exempel ständigt på sin sjukdom och måste gång på gång se till att de inte luras samtidigt som de vill bli påminda om varför de bör stanna i behandlingen. Det är vanligt att patienter frågar behandlingspersonalen: “Hjälp mig sluta hetsäta?” och “Varför får jag panik efter maten?” Dr. Cecilia, Mandometerklinikernas virtuella terapeut, är en internetbaserad version av Mandometermetoden (Figur 4). Det är en interaktiv behandlingsform som har två komponenter tillgängliga via ett webbgränssnitt, dels en virtuell terapeut som svarar på patientens frågor dels en terapeutisk vägledningskomponent som ger återkoppling som uppmuntrar patienten till förändring. Den virtuella terapeuten har svar på de flesta frågor om ätstörningar oavsett diagnos. Den virtuella terapeuten utvecklas dynamiskt i takt med att patienter ställer nya frågor; när ett svar på en fråga saknas omformulerar Dr. Cecilia frågan varpå patienten ges tre alternativ att välja mellan samtidigt som den obesvarade frågan skickas vidare till redaktionen för uppdatering. Patienten väljer ett av alternativen där åtminstone ett frågealternativ är positivare än ursprungsfrågan. På så sätt får det virtuella samtalet en mer positiv riktning. Samtidigt upplever patienten i majoriteten fall att patienten fått svar på ursprungsfrågan. Till skillnad från traditionella fråge-svarsystem, ger Dr. Cecilia också icke-verbala uttryck genom kroppsspråk tillsammans med fakta, vilket har en motiverande effekt i samtal med patienter. Patienter får omedelbar respons efter varje frågestund med Dr. Cecilia.

BED-patienterna är i huvudsak (unga) vuxna och sökandet efter svar på internet är naturligt för dem. Internetbaserad behandling av ätstörningar kommer att vara tillgängligt för alla (om än med begränsningar) och är inte tänkt som exklusivt för Mandometerklinikerna. Personalen på kliniken finns givetvis till hands för patienterna och deras frågor, men då funderingar och tankar kan uppkomma när som helst under dygnet, är Dr. Cecilia ett bra komplement till den mänskliga kommunikationen. Patienten kan ställa samma frågor om igen, de får alltid ärliga svar, som utöver det även ger uppmuntran och motivation att fortsätta kampen för att bli frisk.
Redaktionen för Dr. Cecilia är en heterogen grupp av experter inom ätstörningsproblematik och behandling; läkare, sjuksköterskor, psykologer, beteendevetare och nutritionister. Patienter hjälpte till att bygga upp databasen med frågor kring mat, vikt, oro, sömn, träning samt andra ämnen som berör sjukdom och behandling. Patienterna fick ge sina synpunkter i enkätform varpå systemet förbättrades efter patienternas önskemål i samarbete med programmerare, designer, jurist, forskare samt redaktörerna. Dr. Cecilia har anpassats till Hälso- och Sjukvårdslagen. Användarvillkor och journalföring har utretts med hjälp av juridisk expertis. Dr. Cecilia används av patienter och terapeuter i det dagliga kliniska arbetet

Mando Online är en direkt översättning från den kliniska behandlingen till en digitaliserad version med Dr. Cecilia som virtuell terapeut (Figur 5). De processer som framgångsrikt används på Mandometerklinikerna automatiseras och paketeras till en behandling tillgänglig via nätet. Under avtalstiden fortsätter utvecklingen av fler moduler. Vissa digitala funktioner används redan idag på våra kliniker som Mandometer, Mättnadsmätare, Stegräknare och Dr. Cecilia.
Dr. Cecilia är tillgänglig dygnet runt vilket är ett stöd de stunder då patienten inte är på kliniken.
Följande digitala funktioner är under utveckling:
Ätutredning. Behandlingen inleds med en utredning för att ge underlag till bästa möjliga behandlingsplan. På Mando Online-sidan fyller patienten i formulär som ingår i utredningen och äter kontrollmåltider med Mandometer.
6-veckorskontroll. Var sjätte vecka görs en kontroll för att se patienternas framsteg när det gäller fysisk och psykisk status samt ätbeteende. Formulären fylls i på Mando Online-sidan.
Fråge-chat. Patienten kan när som helst på dygnet ställa frågor till Dr. Cecilia och få svar på funderingar som rör mat, kropp, aktivitet, ångest, rädsla för att inte kunna sluta hetsäta, behandling mm.
Veckoschema. Patienten har en personlig kalender vilken även behandlingspersonal kommer åt. Terapeuten/programmet fyller i fasta punkter såsom måltider, kost, vila och fysisk aktivitet. Vart efter patienten gör framsteg får hon/han mer och mer frihet att planera sina dagar; behandlingspersonalen börjar lämna över kontrollen till patienten.
Lång- och kortsiktiga mål. I början av behandlingen skriver varje patient ner sina personliga mål, kort- och långsiktiga. Dessa gås igenom och fylls på efter hand.
Utmaningar och belöningar. Patienten väljer var 6e vecka ut fyra utmaningar från en lista på förslag. Det kan handla om social återuppbyggnad, fysisk aktivitet eller svåra livsmedel med matrelaterad ångest. Patienten kan även tillsammans med terapeuten sätta upp egna utmaningar med utgångspunkt ifrån patientens egna önskemål. Utmaningarna kryssas av allt eftersom de utförs och vid slutet av perioden delar Dr. Cecilia ut medaljer.
Instruktioner Mandometer. På Mando Online hittar man en manual för användning och skötsel av Mandometer.
Viktkurva. Patienten uppmanas varje vecka att mata in sin vikt i Mando online appen. Dessa inmatningar av vikt visualiseras i en viktkurva på skärmen.
Fysisk aktivitet/Stegräknare. Patienten kan registrera sin fysiska aktivitet, antingen med mobilens stegräknare, med självrapport eller med externt aktivitetsarmband.
Påminnelser och feedback. Cecilia kommer att kunna skicka ut påminnelser vid till exempel måltider, 6-veckorskontroll eller om det var länge sedan patienten använde programmet. Dr. Cecilia ger även feedback samt råd genererade utifrån användardata som samlats in av programmet. Dr. Cecilia kan programmeras av behandlingspersonal att slumpmässigt ”störa” patienten för att bryta eller släcka ut beteenden.
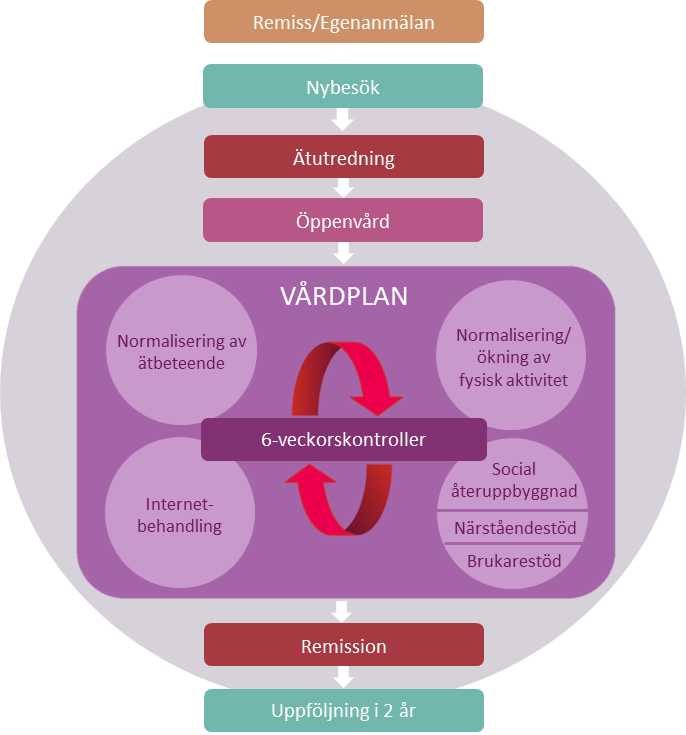
Beskrivning av vården kronologiskt från nybesök till uppföljning efter remission
Mandometerkliniken erbjuder patienter en sammanhållen vårdkedja (Figur 6) från nybesök, ätutredning, öppenvårdsbesök, behandling via internet, uppföljning efter remission och återfallsprevention som kan ske på en och samma klinik. En obruten vårdkedja ökar den upplevda tryggheten för patienter och närstående och påverkar förtroende och delaktighet och därmed patientsäkerheten och sannolikt behandlingsresultatet. Patienter och närstående understryker särskilt värdet av uppföljningsprogrammet efter remission/partiell remisson och vetskapen om att ett omedelbart omhändertagande erbjuds patienten vid ev återfall.
Nybesök
Mandometerkliniken kontaktar alla som söker till kliniken senast fem arbetsdagar efter det att remiss eller egenanmälan inkommit och erbjuder ett första besök, sk nybesök (Figur 6, 8), utifrån medicinska prioriteringar senast inom 30 dagar. Patienter informeras alltid om vårdgarantin och hänvisas till annan vårdgivare om Mandometerkliniken bedömer det som omöjligt att ta emot patienten inom ramen för vårdgarantin.
Vid nybesöket träffar patienten och ev närstående, en läkare och sjuksköterska eller dietist för att fastställa om patienten uppfyller BED-diagnos enligt DSM- 5 samt att fastställa svårighetsgrad. Patienter som ej uppfyller BED-diagnos återremitteras eller får rådgivning om var de kan söka hjälp eller överförs till adekvat vård. Om patienten bedöms ha en ätstörning BED eller om det ej går att avgöra diagnos efter nybesök, ges patienten, vid samtycke, tid till en ätutredning.
Ätutredning, individuell behandling och vårdplan
Vården är individuellt anpassad och börjar med en ätutredning (Figur 6, 8) som innehåller somatisk och psykiatrisk bedömning (inkl suicidriskbedömning) och inkluderar anamnesupptagning, blodprovstagning vid behov (B-Hb, P-Kalium, P-järn, P-Amylas och P-Alp), mätande av vikt och längd, kroppsundersökning och aktuella mediciner, klinisk intervju som klargör debut, vidmakthållande och konsekvenser av ätstörningen, kartläggande av samsjuklighet och test av ätbeteende och mättnadsupplevelse. Tidigare vård gås igenom, längdtillväxtkurvor tas fram (om aktuellt) och med patientens samtycke beställs journal från ev annan vårdgivare. Resultaten från utredningen sammanställs och föredras inför en särskild diagnosgrupp bestående av behandlingspersonal som gjort utredningen, läkare/psykiatriker, beteendeterapeut och dietist. Diagnostisering sker enligt DSM-5 och resulterar i en diagnos med skriftlig motivering. Så snart patienten har accepterat behandling, utarbetas i samarbete med patient och eventuellt närstående en individuell vårdplan. Behandlingen utgår ifrån patientens behov och den individuella behandlingsplanen har tydliga mål för att nå partiell och fullständig remission. I behandlingsplanen ingår en detaljerad måltidsplan, kort- och långsiktiga sociala mål, förväntad viktutveckling samt en dagsplanering av sömn, vila och fysisk aktivitet. Varje patient bestämmer sina lång- och kortsiktiga mål tillsammans med sin beteendeterapeut/sjuksköterska. Patienterna vägs varje vecka.
Var sjätte vecka görs kontroller vars resultat gås igenom med patienten. Vid dessa tillfällen mäts ätbeteendet, psykiska symptom och livskvalitet. Patienter som uppfyller alla kriterier för vård av BED, men som inte är motiverade att påbörja behandling erbjuds motiverande samtal med en senior beteendeterapeut. En ätutredning har framförallt tre syften: att utesluta annan sjukdom som kan förklara det avvikande ätbeteendet, underlag för diagnossättning samt fastställande av behandlingsplan.
Tillgänglighet och undvikande av undanträngningseffekter
Tillgänglighet
Patienter kan ta kontakt med kliniken via telefon, mail eller via remiss eller genom egenanmälan >
Enligt SKL är tillgängligheten god, 91% av samtalen besvaras omgående. Patienter/närstående får information, bedömning, råd, stöd, tidsbokning och hänvisning. I övrigt hänvisas till annan vårdenhet och 1177 Vårdguiden. Mandometerkliniken kontaktar alla inom fem arbetsdagar sedan remiss eller egenanmälan inkommit och erbjuder nybesök efter medicinska prioriteringar inom 30 dagar. Patienter informeras om vårdgarantin och hänvisas till annan vårdgivare om det bedöms omöjligt att ta emot dem. De kan beställa tid och att läsa sin journal via internet. Mandometerkliniken erbjuder drop-in mottagning för patienter som inte vill eller kan vänta på att bli kallade. Varje tisdag mellan 13:00 – 16:00 kan alltså patient/närstående oanmäld träffa en läkare och erfaren beteendeterapeut/sjuksköterska. Patienterna prioriteras efter svårighetsgrad med ledning av informationen i remiss eller egenanmälan och från nybesök i enlighet med landstingets prioriteringsregler och gällande avtal. Patienter har tillgång till virtuell terapeut på nätet, ”Dr. Cecilia”, dygnets alla timmar. Mandometerkliniken har egen välbesökt Facebook sida.
Patienten genomgår en medicinsk/psykiatrisk bedömning vid en ätutredning. Patientens kroppsliga tillstånd kartläggs för att få ett korrekt underlag för BED-diagnos enligt DSM-5 och för att bedöma patientens vårdbehov. I samråd med patienten/närstående, tas slutgiltigt beslut om vårdnivå. Patienter som bedöms kunna få sitt vårdbehov tillgodosett inom allmänpsykiatrin, beroendevård eller kroppssjukvården remitteras/återremitteras dit, för att säkerställa att patienter med behov av specialiserad ätstörningsvård kan få sitt vårdbehov tillgodosett hos Mandometerkliniken.
Undanträngningseffekter minimeras framför allt genom förbättrad diagnostik. SLL granskade nyligen 50 journaler för att säkerställa ”vårdgivarens följsamhet till avtal och lagstiftning samt behandlingseffekter i utförd vård”. Enligt granskningen har klinikens diagnostik inte lett till undanträngningseffekter, patienter med annan primär diagnos har inte behandlats på bekostnad av ätstörningspatienter. Granskningsresultaten stimulerar Mando till fortsatt arbete med att säkerställa och förbättra diagnostiken.
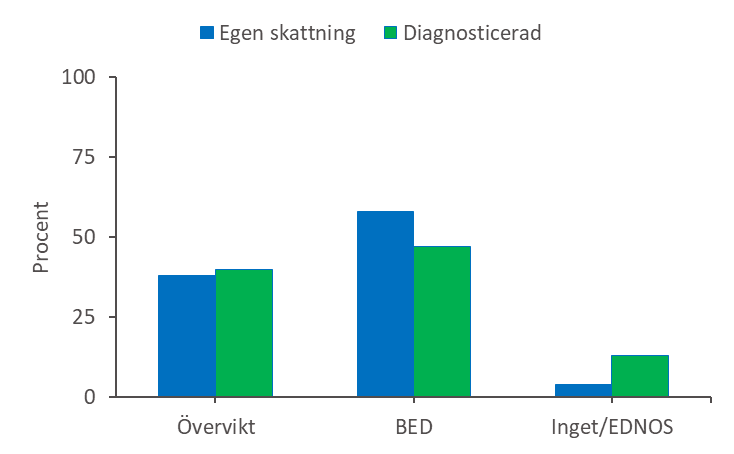
Överensstämmelse mellan bedömare – Diagnos enligt remiss överensstämmer med den Mando ställer vid ätutredningen för BED till bara 26%. 13% av patienterna har istället fått diagnosen bulimia nervosa, 19% ospecificerad ätstörning och 42% har fått diagnosen obesitas. Remiss från psykiatrin överensstämmer till 57% med Mandometerklinikens bedömning, bedömningen från vårdcentraler är inte lika bra. Mandometerkliniken kommer att säkerställa att reliabiliteten (tillförlitlighet) i diagnostiken förbättras genom att jämföra klinikerdiagnostik med ”egendiagnostik”. I den årliga anonyma enkäten uppges om patienten anser sig ha bulimiska problem utan kräkningar, överviktsproblem men inte bulimiska problem eller inget av dessa. 58%, av 26 patienter som svarade på 2017 års enkät, ansåg sig ha BED, 38% överviktsproblem utan BED och 4% ansåg att de hade vare sig BED eller övervikt. Patienternas egendiagnostik har god överenstämmelse med Mandometerklinikens bedömning (Figur 7).
För att öka tillförlitligheten i diagnossättningen utarbetar vi datordiagnostik, ett sk riskbedömningsinstrument. 19 frågor har ställts till 242 ”friska” personer och 91 patienter med verifierad ätstörningsdiagnos (inkl BED). Efter att svaren kategorianalyserats (Raschanalyser) och underliggande variabler bestämts och separerats (Mokkenanalys), har vi utvärderat frågeformuläret som genererat ett ”mått” på ätstörningen. Vi har satt en ”cut-off”-punkt (C1) så att antalet patienter under denna gräns och antalet friska över densamma är så litet som möjligt. Patienter under gränsen klassas som falskt negativa och friska över gränsen som falskt positiva. De falskt negativa bör alltså behandlas och de falskt positiva bör inte behandlas. Vi har också valt en gräns (C2) så att ”ingen som är verifierad sjuk” ligger under denna gräns. En patient som får en riskpoäng under minimigränsen klassas då som falskt positiv. En patient med riskpoäng mellan C2 och C1 klassas som om patienten har en ”ringa ätstörning” och med en riskpoäng över C1 klassas ätstörningen som sannolik. Vi minimerar därmed risken att missa någon som borde diagnosticeras med en ätstörning. Avsikten är att ha så få falska positiva som möjligt. Patienter med riskpoäng i intervallet C1 – C2 ska erbjudas en ”second opinion” för att ev överföras till allmänpsykiatrin.
Mandometerklinikens forskare har visat hur item-response-analyser skall användas för att genomföra förbättringar i kliniken och riskbedömningsinstrumentet gör det möjligt att mäta om Mando uppfyller sin utfästelse.
Mandoakademin som ges minst två gånger per år lär ut och förbättrar säker diagnostik.
Insatsformer
Personlig terapeut
Alla patienter har en personlig beteendeterapeut/
sjuksköterska som är tränad i motiverande samtal och i att stötta patienten och dämpa ångest. Patienten kan träffa sin terapeut för samtal eller ångestlindring så ofta som tillståndet kräver. Samma beteendeterapeut/sjuksköterska följer patienten genom hela behandlingen. Under behandlingen träffar patienten samma läkare, psykiatriker, dietist och sjuksköterska. Den personliga terapeuten involverar ev närstående alltefter som behandlingen fortskrider. Behandling sker i samförstånd med patienten eller patientens vårdnadshavare om patienten är under 18 år. Om annan psykiatrisk sjukdom eller pågående alkohol- och/eller narkotikamissbruk föreligger behandlas ätstörningen i samarbete med psykiatrisk specialistsjukvård eller beroendevård.
Övriga besök
Personligt möte mellan patient och icke-läkare.
Nätverksmöte
Möten avseende behandling/vårdplanering med patient och ev närstående och representanter för socialtjänst, skola, kommun eller annan vårdnadsgivare (psykiatri).
Behandlingsbesök
Ett personligt möte mellan patient och en icke-läkare för specificerad behandlingsåtgärd.
Läkarbesök
Medicinsk och psykiatrisk kontroll inkl suicidbedömning, fortlöpande blodprovstagning, kroppsundersökning och vätskebalans. Program och kontroll för insättande/utsättande av mediciner och laxermedel. Läkarintyg och diskussion av nedtrappning av sjukskrivning. Stödsamtal och information till patient och närstående.
Gruppbesök
Personligt möte för gruppbehandling eller samtalsgrupp mellan flera patienter och en eller flera kliniker från en eller flera vårdgivare.
Psykologisk behandling via internet per dygn
(se ovan)
Uppföljning under två år
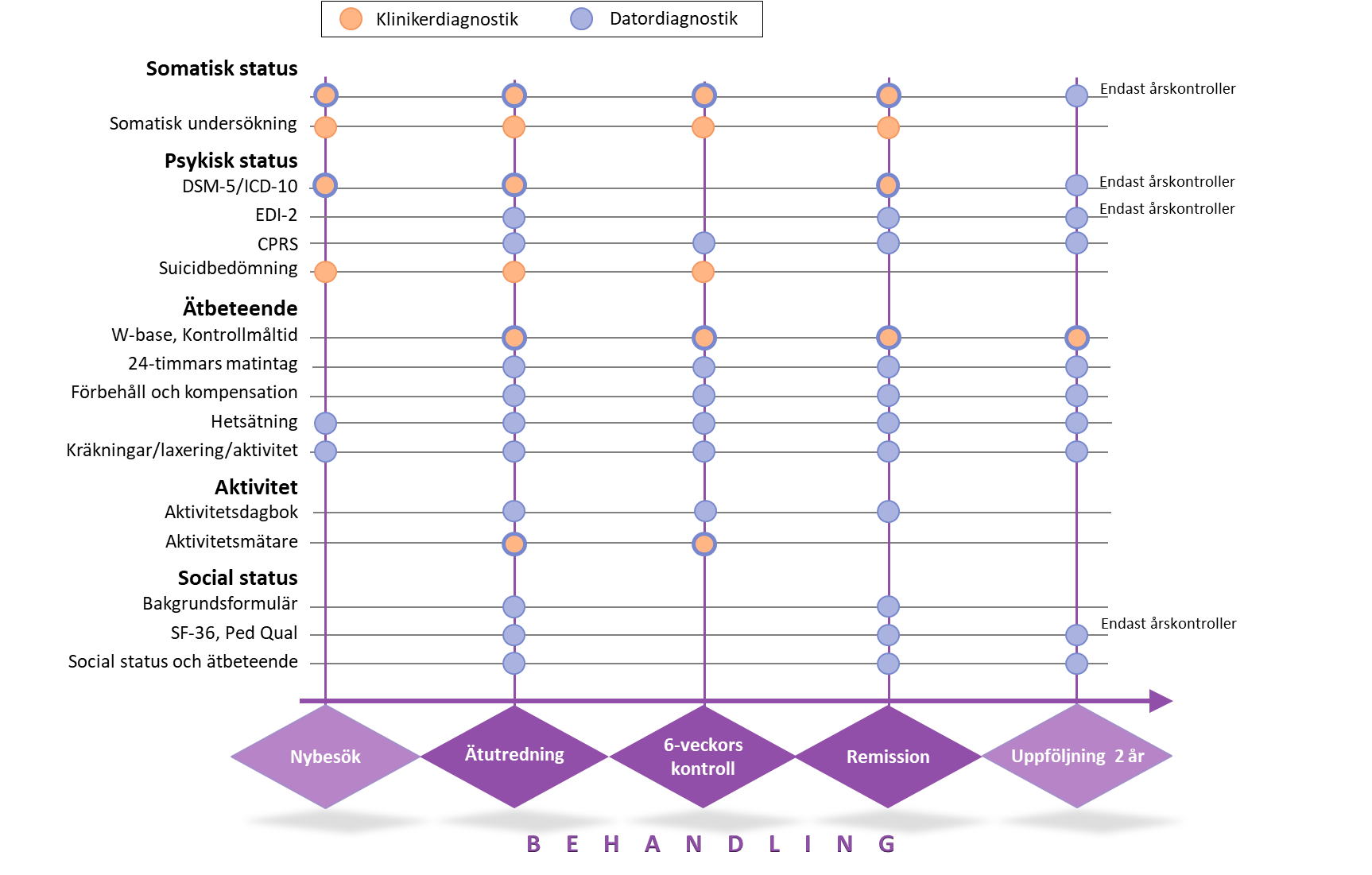
Eftersom återfall är vanligt efter konventionell behandling av ätstörningar, inte minst hos överviktiga BED-patienter, följer Mando sina patienter efter behandlingen. Uppföljningarna har börjat för de BED-patienter som nått remission/partiell remission efter förebild av erfarenheterna av nästan 25 år av Mandometerbehandling för anorexi och bulimi. Det finns ingen anledning att ändra innehållet av uppföljningen eftersom inga skillnader i återfall har noterats som kunde hänvisas till skillnader i diagnos eller tidigare behandlingar. Uppföljningstiden har bestämts till två år. Databasen innehåller 73 patienter som gått i remission från sin hetsätningsstörning. Det tar i genomsnitt 2,2 (1,6 – 5,4) månader att bli diagnosfri. 25 av dessa har fortsatt behandling till normalvikt och 48 patienter har gått ner i genomsnitt 15 kilo, men är ej normalviktiga. Samma variabler mäts före och efter behandlingen och vid uppföljningskontrollerna (Figur 8). Patienterna undersöks 3, 6, 9, 12, 18, och 24 månader efter remission/partiell remission.
Psykofarmaka
Ev Läkemedelslista gås rutinmässigt igenom varje vecka tillsammans med patienten. Mando samverkar med psykiatrin avseende medicinering av patienter med BED och samtidigt annan psykiatrisk sjukdom som bipolär sjukdom, borderline eller depression. SSRI har blygsam effekt vid bulimi och ingen effekt utan samtidig beteendeträning (7). Bulimiker som inte svarar på beteendeträning, dvs ca 50%, svarar heller inte på behandling med SSRI (8).
Samsjuklighet
Patienter med ätstörningar kan ha andra psykiatriska eller somatiska sjukdomar, som Mando särskilt uppmärksammar i planeringen av patienternas vård. All behandlingspersonal fortbildas därför regelbundet i psykiatrisk och somatisk samsjuklighet för att säkerställa högsta möjliga kvalitet i vården för patientens tillfrisknande.
Mandometerkliniken har medicinsk och psykiatrisk kompetens, som bedömer patientens behov av parallell vård. Om patienten behöver psykiatrisk behandling innan behandling för ätstörning är aktuell planeras vården tillsammans med andra vårdgivare. Planeringen kan innebära att patienten återremitteras för adekvat psykiatrisk vård. Hetsätningsstörning (BED) förekommer till exempel hos patienter med bipolär sjukdom, borderline personlighetsstörning och depression. Om psykiatrisk diagnos förutom BED konstateras behandlar Mandometerkliniken BED och samverkar med psykiatrin för övrig vård.
Alla patienter får en individuell behandlingsplan som skrivs i samråd med patienten och eventuellt med närstående. Målen i behandlingsplanen skall vara relevanta för patientens problematik, exempelvis skall samtidig depression beaktas i behandlingsplanen.
Alla patienter träffar personal som är tränad i motiverande samtal (MI). MI har som metod och mål att stötta patienten och dämpa ångest, tvång och depression. Samtalen eller ångestlindringen ges så ofta som tillståndet kräver.
Mandometermetoden utgår från kända fakta från inlärningsteori, som är grunden för beteendeterapi. Mentala processer, inklusive kognitioner och tankar, men också oro och ångest, drivs av beteendet. Oro som utvecklas till ångest minskas med desensitisering, genom exponering till de stimuli som orsakat oron. Vid ätstörningar är maten orsaken till oron och successiv tillvänjning till måltider och mat är en central del av behandlingen. Genom betingning kan oron och ångesten utlösas av annat än mat, sk stimulusgeneralisering, som tränas bort på samma sätt. Varje framsteg förstärks med en belöning och i takt med att ätbeteendet normaliseras, upplöses ångest och oro, men också andra med ätstörningen förknippade mentala processer försvinner. Mandometerklinikens forskare har visat hur hjärnan är engagerad i dessa förändringar med fokus på hur ätträning minskar samsjukligheten (9). Resonemanget är i linje med motsvarande insats i KBT, nämligen schemalagd ätträning.
Hittills, varje kvartal, träffas representanter från Mando med Stockholms Centrum för Ätstörningar (SCÄ) och Capio Ätstörningscenter, Stockholm för att diskutera nyheter i verksamheterna, aktuellt patientläge och enskilda patientfall. En läkargrupp tar upp behandlingsfrågor två gånger om året vid Swedish Eating Disorders Society (SED)s möten. Mando har samverkansöverenskommelser med Barnens sjukhus och Sachska Barnsjukhuset, Medicinkliniken och Psykiatriska kliniken, på både Karolinska Universitetsjukhuset, i Huddinge och Danderyds sjukhus och kommer att ingå samverkansöverenskommelse med Sophiahemmet. Närheten till sjukhusen, som har bred specialistkompetens, underlättar vårdplanering.
Samarbete med överviktskirurgi är av stort intresse för att screena allvarligt överviktiga patienter för BED och erbjuda dessa icke-invasiv behandling. Men också för de BED-patienter som bestämt sig för att opereras, dvs att lära dessa patienter att äta före och efter operationen och därmed minska komplikationerna. Dessa patienter riskerar mycket stora problem efter operationen om de inte lärt sig äta.
Mandometerkliniken deltar i möten om Samordnad Individuell Plan (SIP), med vuxenpsykiatrin, barn- och ungdomspsykiatrin, skolan och socialtjänsten för att diskutera patienter med särskilda behov, som kan behöva vidare- eller återremitterats. Med patientens samtycke diskuteras erfarenheter av behandling med patientens upplevelse av vården i fokus för att behandlingen ska fortgå på bästa sätt.
Om patienten behandlas för missbruk (som är ovanligt vid BED) samarbetar Mando med beroendevården. Andra patienter med dubbla diagnoser behandlas också tillsammans med andra vårdgivare. Av 79 slumpmässigt valda BED-patienter som behandlats av Mando hade 25 (32%) somatisk eller psykiatrisk samsjuklighet. Av dessa hade 7 (9%) diabetes eller cancer och 18 (23%) ADHD, bipolär sjukdom, depression eller ångest. Fyra av dessa sökte vård genom egenanmälan och 21 kom via psykiatrisk remiss. 28 (35%) stod på ett eller flera psykofarmaka; antidepressiva, ångestdämpande, sömnmedel, men även Haldol (psykos) och Litium (bipolär sjukdom).
Remitterande instans kontaktas för att diskutera fortsatt samarbete under behandlingen. Den psykiatriska kontakten kan också fortsätta efter behandlingen; det kan gälla patienter med till exempel emotionell instabil personlighetsstörning eller tvångsproblematik som kvarstår efter avslutad ätstörningsbehandling. Patienten kan också behöva annan bedömning, basutredning, neuropsykiatrisk utredning eller samtalskontakt. Dessa överväganden och bedömningar görs av klinikens psykiater, som vid behov remitterar till lämplig instans.
Mandometerklinikens databas (Mandobase) säkerställer egenkontrollen av samsjuklighet och andra faktorer som komplicerar patienternas tillstånd genom att ge behandlingspersonalen rutiner för att föra statistik över hur många patienter som vid ätutredning inför Mandometerbehandling har samexisterande sjukdomar och som därför måste vårdplaneras i samarbete med andra. Utfallet av den påföljande parallella vården, särskilt partiell eller fullständig remission från samsjuklighet, antecknas med stor noggrannhet. Denna egenkontroll är viktig för Mandos forskare som arbetar med hypotesen att samsjuklighet vid ätstörningar i själva verket är nödvändiga följder av ätstörningen (9). Fortsatt verifiering av den hypotesen har stor klinisk betydelse.
Redogörelse för vissa yttre stödfunktioner
Certifiering
Alla som arbetar med behandling certifieras efter genomgången och godkänd kurs och klinisk träning, Mandoakademin. Mandoakademin ges två gånger per år. Kursen som tar en vecka täcker etiologi, riskfaktorer, svältrelaterad psykiatri, psykiatrisk samsjuklighet, läkemedelslära, sjukdomsbild, inlärningsteori, beteende och betingning och behandling på Mandometerklinikerna och traditionell vård. En särskild modul tar upp ”föräldrabeteende” och ”egenerfarenhet”. Löpande kompetensutveckling sker genom föreläsning/utbildningsdagar för personalen, exempelvis HLR utbildning för samtliga medarbetare samt hygienrond för att säkerställa basala hygienkrav.
Intern handledning till personalen, för att stödja och hjälpa i patientärenden, utförs dagligen på kliniken av enhetscheferna, seniora kliniker och av verksamhetschef.
Brukare
Mando avser att engagera en fd BED-patient som kompletterar vårdteamet. Sex friska fd patienter är anställda i koncernen, varav en egenerfaren som ingår i ett patientråd som avser ha brukare på samtliga vårdnivåer, men också tillse brukarinflytande i chef- och ledningsgrupp. Tillsammans med brukare och övriga professioner skapas möjligheter för patienter att återta kontrollen över sin ätstörning och bli frisk. Brukaren förmedlar i samtal med patienten hjälp och stöd från egen erfarenhet som motiverar patienten till förändring. Brukaren ses som mentor och förebild av patienterna och kompletterar den traditionella Mandometervården. Brukardelaktighet och inflytande bidrar till att patienter blir hörda, deras idéer tas till vara och att patientsäkerheten förbättras.
Anhörigstöd
Föreningen mot Anorexi och Bulimi (FAB) bildades 1995 av en föräldragrupp till patienter på Mandometerkliniken i Huddinge. Syftet med föreningen var att stödja föräldrar och anhöriga under patientens sjukdomsperiod, erbjuda krishantering och ge råd inför tillfrisknande utifrån tillägnade erfarenheter som anhörig till en fd ätstörd patient. FAB är behjälplig i att få remiss utfärdat till Mandometerklinikerna, sprida information om Mandometerkonceptet samt att arrangera föreläsningar om ätstörningar. Anhörigföreningen har stadigt ökat i antalet medlemmar och har ett gott samarbete med de tre Mandometerklinikerna i Huddinge, Danderyd och Alingsås. FAB samarbetar med patientföreningen Frisk & Fri. FAB anordnar anhörigträffar varje månad. Träffarna är ett forum där anhöriga kan utbyta erfarenheter och de leds av styrelsen. FAB har vid ett flertal tillfällen under det gångna året kunnat glädjas åt att anhöriga är mycket intresserade av att ta del av tidigare patienters berättelser om hur de nått friskhet. Vid dessa föreläsningar har lokalerna varit välfyllda. Anhöriga erbjuds stöd och praktiska råd i form av samtal som föreningens anhörigstödjare håller. Ca 200 stödsamtal ges av anhörigstödjare årligen. Alla anhöriga, även far- och morföräldrar, syskon och sambor kan få stöd och råd hur man ska bemöta den sjuka. Det har visat sig att syskon till patienter ofta kommer i andra hand och lätt blir bortglömda under sjukdomsperioden. Därför har FAB tagit initiativet till att skapa syskongrupper, där de fått träffa andra syskon. FAB har också ansvarat för en modul inom Mandoakademin som avser ”närståendes beteende”.
FAB har i dag 220 familjer som medlemmar representerade i hela Sverige, men merparten finns i Stockholmsområdet, 680 personer är anslutna till föreningen och många fortsätter vara aktiva långt efter att den drabbade blivit frisk. Ordförande respektive sekreterare i FAB är Jörgen Frändfors och Eva-Britt Johansson, www.fabinfo.se >
Källförteckning
- Bergh, Hetsätarna, Författarförlaget, Stockholm 1984.
- Galhardo m fl, J Clin Endocrin Metabol 2012;97:E193-20.
- Wallace, PNAS 2017;114:9332.
- Lieberman, The Evolution of the Human Head, 2011.
- Ferster, Skinner, Schedules of Reinforcement, 1957.
- Ford m fl, Treatment of childhood obesity by retraining eating behaviour: a randomised trial. BMJ 2010;340:b5388.
- Bacaltchuk, Hay, Cochrane Database Syst Rev. 2003;(4):CD003391.
- Sysko m fl, Psychol Med 2010;40:999.
- Ioakimidis m fl, Physiol Behav 2011;103:290.