Från och med 1 januari 2019 har Mandolean AB fått förtroende från Region Stockholm att bedriva vård för ätstörningar.
Här kan du läsa om förändringar i Mandometerklinikernas vårderbjudande:
Här följer en beskrivning av Mandometerklinikernas behandling och vårt uppdrag gentemot Region Stockholm (1. Specifik uppdragsbeskrivning SLL1022.pdf >). Både södra och norra länsdelen ingår.
Vi beskriver våra remissionkriterier (remission betyder symptomfrihet) och metodens hörnstenar. Behandlingsmetoden beskrivs kronologiskt. Vi förklarar vad öppenvårds- och slutenvårdsbehandling innebär, behandlingsresultat och behandlingsinsatser. Slutligen beskriver vi anhörigstöd och andra externa stödfunktioner.
Mandometerbehandlingen är tillämpningen av en 21 år gammal idé, som lanserades av de forskare vid Karolinska Institutet (KI) som utvecklat behandlingen. Behandlingen bygger på kunskap om hur hjärnan påverkas om man äter för lite. Metoder för att genomföra idén på patienter med ätstörningar och behandlingens positiva effekt, inklusive det låga återfallet, visades i en kontrollerad klinisk studie 2002 (1). Sedan dess har behandlingen använts vid åtta kliniker i fyra länder med bibehållen effekt. Den senaste rapporten publicerades 2013 och inkluderade 1,428 patienter (2).
Vi tillämpar Mandometerbehandlingen, som sedan år 1993 har bidragit till att ungefär 75% av patienterna gått i remission efter i genomsnitt ett års behandling, bara 10% återfallit inom fem år. Vi kommer vidareutveckla behandlingen genom forskning för att förbättra behandlingsresultaten. Idag blir två patienter i veckan fria från sjukdomar som de flesta kliniker anser att man aldrig blir frisk ifrån.
Kognitiv beteendeterapi (KBT) rekommenderas i världens alla riktlinjer för behandling av ätstörningar. En noggrann genomgång av alla publikationer visar att bara omkring 45% av patienterna går i remission och att fler än 30% återfaller inom ett år (3). Tillämpliga delar av KBT används sedan länge i Mandometerbehandlingen. Omvänt har våra forskare inbjudit till samarbete genom att föreslå att effekten av KBT förbättras om Mandometerklinikens evidensbaserade ätträning adderas till KBT (4).
Forskning som säkerställer att Mandometerbehandlingens effekt förbättras är ett redan påbörjat studium av ätbeteendets detaljer, våra forskare har visat vilket ätbeteende som är förknippat med normal vikt och normala tankar. Det beteendet kommer att implementeras i Mandometerapparaten för kliniskt bruk. Eftersom patienterna litar på datorstödda interventioner kommer den konstgjorda terapeuten, Dr. Cecilia, att utvecklas vidare. Styrning av emotioner ingår i Dr. Cecilia, hennes Ekman-baserade ansiktsuttryck kommer att ändras så att patientens tankar styrs i optimistisk riktning. En konstgjord, virtual-reality-baserad, måltidsträning utvecklas och kommer att tas i kliniskt bruk efter experimentella förstudier. Klinikens goda erfarenhet av datorbaserad ätträning sedan 1993 öppnar möjligheten att öka följsamheten och minska tiden till remission med andra datorbaserade metoder.
1. Bergh m fl, PNAS 2002;99:9486. 2. Bergh m fl, Behav Neurosci 2013;127:878. 3. Södersten m fl, Physiol Behav 2017;174:178. 4. Södersten m fl, Neurosci Biobehav Rev 2016;60:26.
Remissionskriterier och metodens hörnstenar
Sedan 1993 tillämpar Mandometerklinikerna följande sju kriterier för att en patient ska anses ha uppnått remission (samtliga remissionskriterier är mätbara och har genererats från forskning på Mandometer AB/KI):
1. Normalt BMI
2. Normalt ätbeteende (300-350 gram mat på 12-15 minuter och normal mättnad)
3. Normala labvärden (B-Hemoglobin, B-Leukocyter, B-Trombocyter, S-TSH, P-Natrium, P-Kalium, P-Albumin, P-Calcium, P-Fosfat, P-Järn, P-Asat, P-Alat)
4. Normal psykiatri (ångest, oro, depression)
5. Åter i skola/arbete och fritidsaktiviteter
6. Mat och vikt upplevs inte som ett problem
7. För bulimiker lägg till: inga hetsätningar/kräkningar senaste tre månader
För partiell remission gäller att 5/7 av dessa ovanstående kriterier ska vara uppfyllda.
För att uppnå remission fokuserar metoden på följande behandlingsmoment/hörnstenar:
1. Ätträning med Mandometer
2. Vila/värmebehandling
3. Normalisering av fysisk aktivitet
4. Social återuppbyggnad och psykologiskt stöd, brukar- och anhörigstöd
Vad innebär dessa hörnstenar?
”Grundsynen på maten och vikten är densamma för alla patienter. Patienten är rädd att gå upp i vikt men har samtidigt en matfixering. Konflikten mellan att äta och inte äta regerar hos patienten, oavsett ålder och kön, dygnet runt. Motsättningen i konflikten är att antingen äter man inget alls, eller så vräker man i sig mat. Maten är samtidigt det mest förbjudna och det mest eftersträvansvärda. En patient som är rädd för att gå upp i vikt har en strävan att gå ner i vikt oavsett hur mycket hon/han väger. Det spelar ingen roll om det är 27 eller 87 kilo eftersom en viktuppgång alltid är ångestskapande. I sin rädsla och ångest får patienten en orealistisk och negativ kroppsupplevelse, dvs kroppen är något man måste bekämpa och bemästra. När man behandlar en anorexia nervosa patient som är lågviktig räcker det inte att lära patienten att äta, för att alternativet till att inte äta är att vräka i sig mat, vilket jag också som kliniker måste ta ansvar för. Jag måste alltså även lära henne/honom att sluta äta. Här brister ofta behandlingen. Till en 32-årig tvåbarnsmor kan man inte säga ”Om du går upp två kilo i vikt får du lyssna på radio i en halvtimme”. Det är viktigt att klargöra vilken patient det är. Det har betydelse för hur behandlingen läggs upp. Klinikens vuxna patienter har ofta varit sjuka länge, antingen är de väldigt magra och svältande eller äter de intensivt och bara tänker på mat, de har hamnat i en komplicerad situation och ofta skaffat sig ekonomiska bekymmer. Barnen däremot har hamnat i en ”svältsax” och vet inte hur de skall komma ur den. De är fast i ett tillstånd av svält och hög fysisk aktivitet”(1).
Ätträning med Mandometer
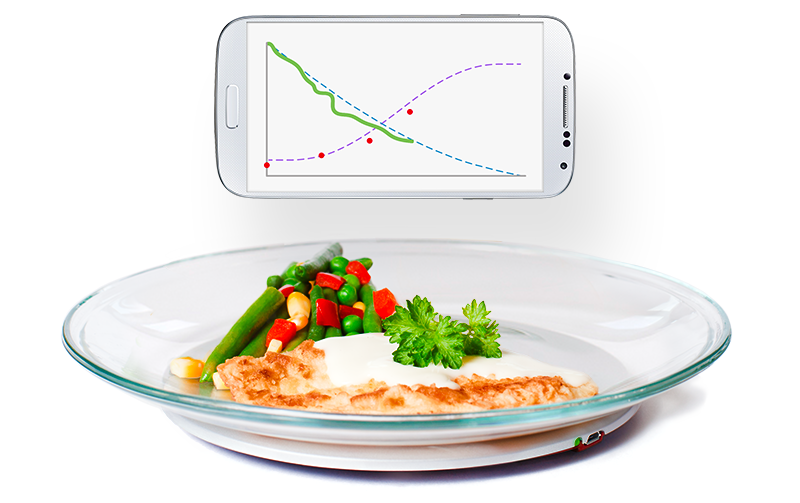
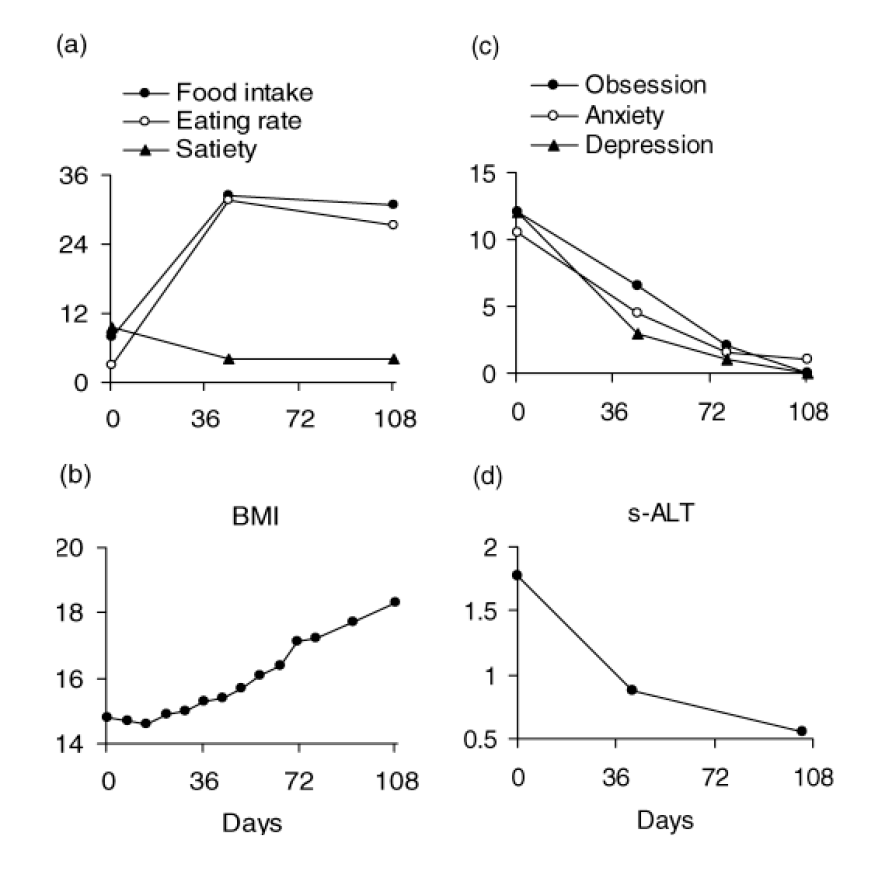
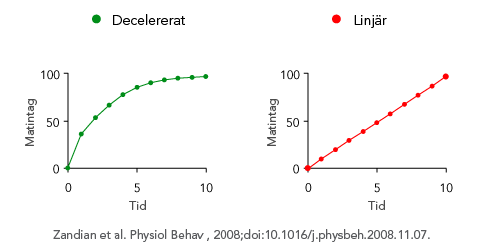
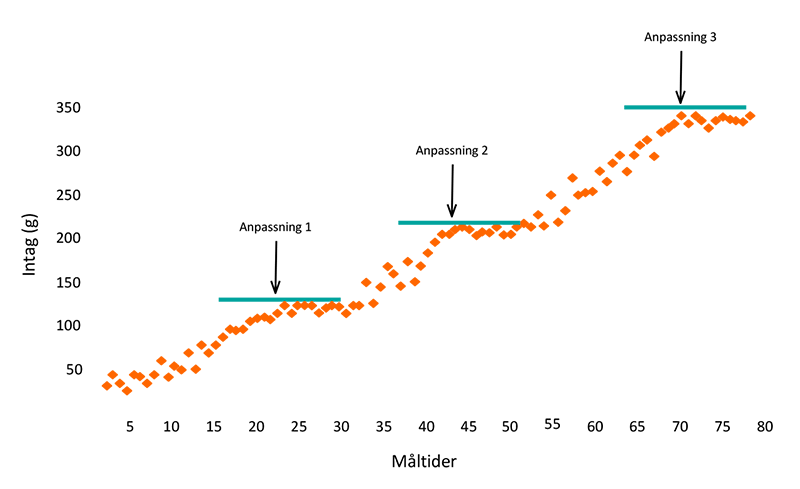
För att normalisera vikt och ätande är ätträningen en del av behandlingen; patienterna lär sig att känna hunger och mättnad med hjälp av Mandometer, en biofeedbackapparat, som består av en tunn våg som kommunicerar trådlöst med en smartphone (Figur 1). Ovanpå vågen ställer patienten sin tallrik med mat och Mandometer registrerar tallrikens viktminskning under måltidens gång och ett mått på ättakt erhålls. Med jämna intervaller får patienten skatta sin mättnadsupplevelse genom att peka på mobilskärmen och mättnadsskattningarna sparas. Mandometer diagnostiserar avvikelser i normalt ätande och tränar ätbeteende. Patienter med ätstörningar, oavsett vikt, har ett linjärt ätbeteende; de äter med samma ättakt under hela måltiden, medan friska personer har ett decelererat ätbeteende; ättakten är snabb i början och planar ut mot slutet av måltiden (Figur 2). Anorektiker äter lite, långsamt och blir snabbt mätta. Bulimiker äter fort, mycket och känner ingen eller liten mättnad. Patienter ser referenskurvor för ättakt och mättnad samtidigt som den egna ättakten och mättnadsupplevelsen visas på mobilskärmen. Anorektiker tränas att äta mer, fortare och att känna sig mindre mätta, medan bulimiker uppmuntras att äta mindre, långsammare och bli mer mätta (Figur 3). När ätbeteendet normaliseras ändras tankemönstret, eftersom beteende driver kognitioner och inte tvärtom (Figur 4). En randomiserad studie bland engelska barn och ungdomar har visat att hunger- och mättnadshormon (Ghrelin, PYY) återställs efter Mandometerträning (2).
Mycket svårt sjuka patienter vägrar ofta att äta genom munnen och erhåller därför näring genom nasogastrisk sond. Patienten är samtidigt negativ till att inte ha kontroll, men kan gå med på att sondas, för att sedan kunna skrivas ut och påbörja bantning. Det är vanligt att patienten manipulerar näringsintaget genom att ”dra ut slangen”, ”tillrinning stryps”, ”sondnäring rinner utanför kroppen” etc. Eftersom normalisering av ätbeteendet dessutom fördröjs genom sondmatning, har Mandometerklinikerna sedan 2010 eliminerat sonderna. Mandometerapparaten normaliserar ätbeteendet och ger patienten en ökad egenkontroll av matintag och viktutveckling. För patienter med sond som överförs från annat sjukhus till Mandometerkliniken, dras sonden så snart patienten börjat äta med hjälp av Mandometerapparaten (i regel omedelbart eller inom den första behandlingsveckan).
Födointag
Det finns två kända risker för anorexi; bantning (viktnedgång) och hög fysisk aktivitet. Alla patienter som önskar behandling vid en Mandometerklinik får hjälp att ändra sina matvanor för att bli frisk från ätstörningen. Patienterna som insjuknar i en ätstörning som kräver specialistbehandling uppger i majoriteten fall att sjukdomen började med vegetariskt betonade matvanor. Viktnedgång kan snabbt leda till bristtillstånd. Den som äter för litet är nämligen i särskilt behov av en varierad och näringsrik kost och hon/han riskerar att inte få de näringsämnen som kroppen behöver. Mandometerklinikerna följer Livsmedelsverkets råd om kosthållning. Barn som äter en varierad kost blir snabbare friska och riskerar inte att återfalla.
Mandometerkliniken använder den skinnerianska principen ”successiva approximationer” för att stegvis förändra matvanorna. Det betyder att personalen förklarar för exempelvis en lågviktig anorektiker förväntad viktuppgång och hur ätbeteendet förändras (mängd mat, måltidsduration, äthastighet och mättnadsutveckling) med hjälp av biofeedbackträning, dvs Mandometerträning. Det totala kaloriinnehållet är således viktigare än innehållet av dieten. Det är av intresse i sammanhanget att övergången till konsumtion av animala produkter spelade en avgörande roll i människans utvecklingshistoria, framförallt genom att främja hjärnans tillväxt och därmed möjliggöra den kognitiva förmåga vi nu besitter. I och med återgången till mer vegetabilisk föda i samband med jordbrukets genombrott för 10 000 år sedan, försämrades folkhälsan avsevärt (3). Vitamin B brist är ett skäl till problem med hjärnan, inklusive kognitiva problem, och en riskgrupp är vegetarianer/veganer (4). För kroppens, inte minst hjärnans, hälsa är det viktigt med en allsidig kost, stödet för att intag av animalisk föda orsakar sjukdom är svagt och stödet för att sådan föda befrämjar hälsa är starkt (3).
Man bör äta allsidig mat, ”för mycket/lite” av det ena eller det andra är inte bra. Det är möjligt att äta allsidigt med specialiserad mat, till exempel vegetarisk mat, om man ser till att den innehåller nödvändiga vitaminer mm.
Vi säger inte till en patient att hon/han ska äta allt slags kött efter en vecka, inte heller att hon/han ska äta kött efter en vecka. Vi har goda erfarenheter av att motivera patienten till stegvisa förändringar av en vegetarisk diet. I takt med att ätbeteendet normaliseras försvinner psykiatriska symptom som ångest, depression och tvångsmässighet. En patient som gått i remission avgör själv om hen vill vara vegetarian/vegan. Det hindar inte patienten från att fortsätta i det femåriga uppföljningsprogrammet efter remission.
Av 38 patienter som sedan 2015 behandlats för ätstörning enligt DSM-5 och samtidigt uppgav sig vara vegetarian/vegan har 19 nått remission, 7 partiell remission och 6 har blivit signifikant förbättrade. Fyra patienter är nu i behandling. Två har avbrutit behandling. Förutom dessa två, har ingen haft några svårigheter att följa behandlingen.
Vi föreslår att frågan diskuteras vid samverkansmöten och att gemensamma rutiner/guidelines skapas för att hantera dessa patienter.
Vila/Värmebehandling
Patienter med anorexia nervosa har en låg kroppstemperatur, men även bulimiker kan ha låg perifer temperatur. Efter varje måltid vilar patienten i värme. Ett femtontal värmerum finns på kliniken och patienten självreglerar temperaturen upptill 35°C. Rummen används i början av behandlingen. Senare använder patienterna elektriska värmefiltar. Värme har en ångestdämpande effekt och patienten somnar. För barn som ska växa på längden är värmebehandlingen lätt att motivera eftersom tillväxthormon frisätts under sömn (drömsömnen; Rapid Eye Movement – REM-sömn). Därmed kan patienter börja växa på längden redan i behandlingen. Det är vanligt att patienter med ätstörning kompenserar för energiintaget med fysisk aktivitet, användning av laxermedel eller genom att hoppa över nästa måltid. Det kompensatoriska beteendet skjuts upp efter en timmes vila i värme eftersom patienten befinner sig i ett annat stadie, dvs det är inte lika viktigt för patienten att göra sig av med kalorierna. Oro, depression och tvångstankar, -beteende försvinner i takt med att ätbeteende och vikt normaliseras. Om patienten behandlats med antidepressiva mediciner, minskas intaget av dessa gradvis under de två första månaderna för att sedan tas bort helt. Psykofarmaka, som selektiva serotoninåterupptagshämmare (SSRI), används endast i undantagsfall eftersom de hindrar viktuppgång och inte har visad effekt på psykiska symptom hos lågviktiga anorektiker (6, 10). Mando har av dessa skäl sedan länge minskat användningen av psykofarmaka och andra behandlingscentra följer efter. Kontroll av påbörjad utsättning av mediciner efter avslutad slutenvård görs rutinmässigt på teamronderna med öppenvårdsläkare. Läkemedelslistan gås rutinmässigt igenom varje vecka tillsammans med patienten.
Samsjuklighet
Patienter med ätstörningar kan även ha andra psykiatriska eller somatiska sjukdomar, och i planeringen krävs särskilda hänsynstaganden till denna problematik. Begreppet samsjuklighet, lanserades för sjukdomar som samexisterar men är oberoende av varandra (7), kan leda till överdiagnostisering (8) och kan således dölja ett mindre framgångsrikt behandlingsresultat. All behandlingspersonal fortbildas därför regelbundet i psykiatrisk och somatisk samsjuklighet, för att säkerställa högsta möjliga kvalitet i vården. Alla patienter får en individuell behandlingsplan som skrivs i samråd med patienten/ev närstående. Målen i behandlingsplanen skall vara relevanta för patientens problematik, exempelvis skall samtidig autismspektrumstörning (AST) beaktas i behandlingsplanen. Depression är en sedan länge känd effekt av svält och så vanligt att patienter som diagnostiserats med AN kan uppfylla kriterierna för depression. Behandlingen utgår emellertid från att vem som helst kan få en ätstörning, att orsaken är bantning i kombination med hög fysisk aktivitet och att psykiska symtom, särskilt depression, är reversibla. Alla patienter träffar personal som är tränad i motiverande samtal, att stötta patienten och dämpa ångest, tvång och depression. Samtalen eller ångestlindringen ges så ofta som tillståndet kräver.
Mandometermetoden utgår från kända fakta från inlärningsteori, som är grunden för beteendeterapi. Mentala processer inklusive kognitioner och tankar, men också oro och ångest drivs av beteendet. Oro som utvecklas till ångest minskas med desensitisering, genom exponering till de stimuli som orsakat oron. När det gäller ätstörningar är maten orsaken till oron och successiv tillvänjning till måltider och mat är en central del av behandlingen. Genom betingning kan oron och ångesten utlösas av annat än mat, sk stimulusgeneralisering, som tränas bort på samma sätt. Varje framsteg förstärks med en belöning och i takt med att ätbeteendet normaliseras, upplöses ångest och oro, men också andra med ätstörningen förknippade mentala processer försvinner. Mandos forskare har visat hur hjärnan är engagerad i dessa förändringar med focus på hur ätträning minskar samsjuklighet (9). Resonemanget är i linje med motsvarande första insats i kognitiv beteendeterapi (KBT), nämligen schemalagd ätträning, men KBT saknar effektiv intervention.
Om patienten behandlas för missbruk samarbetar Mandometerkliniken med beroendevården. Andra patienter med dubbla diagnoser behandlas också tillsammans med andra vårdgivare. Intressant nog kan AST-patienter ha ett avvikande ätbeteende och de har nytta av Mandometerbehandling. Mando har medicinsk och psykiatrisk kompetens, som bedömer patientens behov av parallell vård. Om patienten behöver psykiatrisk behandling innan behandling för ätstörning är aktuell planeras vården tillsammans med andra vårdgivare och kan innebära att patienten återremitteras för adekvat psykiatrisk vård. En vårdkoordinator ansvarar för att samarbetet med övriga vårdgivare fungerar vid såväl somatisk som psykiatrisk samsjuklighet.
Mando har också kontakt med somatiska specialiteter för planering av vård av patienter med t ex pseudoobstruktion i matsmältningskanalen, cystisk fibros (CF) eller typ 1 diabetes. CF-patienter har ett ökat energibehov och deras överlevnad förlängs av viktökning. Därför ordineras extra fett och näringsdrycker då patienterna har svårigheter att äta stora volymer mat. Genom Mandometerträning vänjs patienten att äta stora portioner med ett kostschema liknande en anorektikers. Patienten upplever sig få tillbaka hunger- och mättnadskänslorna. Vi får remisser från Stockholms CF-center på KS i Huddinge och de patienter vi hittills har behandlat har vid remission nått önskad målvikt.
Insulinberoende diabetiker med grav bulimia nervosa reglerar kroppsvikten genom att manipulera insulinet. Dessa patienter är oftast mycket motiverade till behandling. Remitterande instans kontaktas för att diskutera fortsatt samarbete under behandlingen av alla dessa patienter. Det kan också bli fråga om fortsatt psykiatrisk kontakt efter behandlingen; det kan gälla patienter med till exempel emotionell instabil personlighetsstörning eller tvångsproblematik som kvarstår efter avslutad ätstörningsbehandling. Patienten kan också behöva annan bedömning, basutredning, neuropsykiatrisk utredning eller samtalskontakt. Dessa överväganden och bedömningar görs av klinikens psykiater, som vid behov remitterar till lämplig instans.

Normalisering av fysisk aktivitet
Utöver vila i värme som dämpar aktiviteten, placeras hyperaktiva anorektiker i rullstol. Vi förklarar för patienterna att sitta i rullstol är övergående, men att normalisering av ätbeteende ”slås ut” av hög fysisk aktivitet. När vikten ökar som effekt av att ätbeteendet normaliseras är aktiviteten under kontroll och rullstolen behövs ej längre. Patienten får succesivt börja röra på sig. När patienten friskskrivs finns inga restriktioner vad gäller fysisk aktivitet.
Social återuppbyggnad
I den individuella behandlingsplanen ingår att varje patient och ev närstående bestämmer sina kort- och långsiktiga mål tillsammans med sin terapeut. När patienten klarar att nå ett uppsatt mål belönas detta i ett belöningsschema varvid självförtroende och självkänsla ökar. Beteendeförändringar, men inte fysiologiska förändringar, belönas. Många patienter vittnar om att självförtroendet är bättre efter avslutad Mandometerbehandling än innan de insjuknade, vilket ökar livslusten.
En brukare eller egenerfaren förmedlar hjälp och stöd från egen erfarenhet som motiverar patienten till förändring och inger hopp om att kunna bli frisk. Brukaren ses som mentor eller förebild av patienterna och bidrar till att patienterna blir hörda. En anhörigstödjare stöder föräldrar/närstående under patientens sjukdomsperiod, erbjuder krishantering och ger råd inför tillfrisknande utifrån tillägnade erfarenheter som närstående till en ätstörd patient.
Kommunens anställda grundskolelärare ansvarar för sjukhusskolan på Mandometerkliniken. Den sociala återuppbyggnaden ska resultera i att remissionskriteriet ”åter i skola/arbete och fritidsaktiviteter” uppnås.
Beskrivning av vården kronologiskt från nybesök till uppföljning efter remission
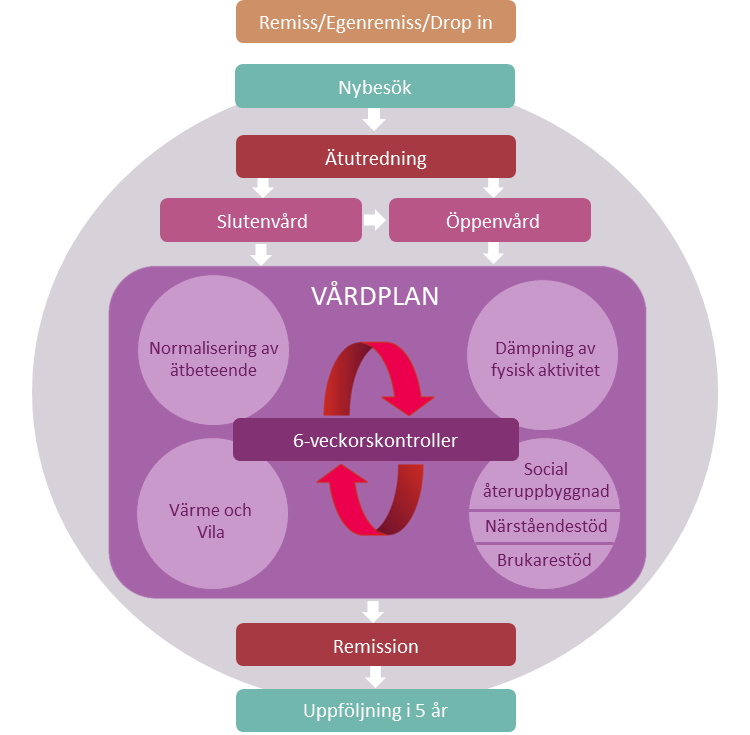
Mandometerkliniken erbjuder patienter en sammanhållen vårdkedja (Figur 5) från nybesök, ätutredning, slutenvård, dagsjukvård, öppenvård, uppföljning efter remission och återfallsprevention som kan ske på en och samma klinik. En obruten vårdkedja ökar den upplevda tryggheten för patienter och närstående och påverkar förtroende och delaktighet och därmed patientsäkerheten och sannolikt behandlingsresultatet. Patienter och närstående understryker särskilt värdet av det femåriga uppföljningsprogrammet efter remission/partiell remisson och vetskapen om att ett omedelbart omhändertagande erbjuds patienten vid ev återfall.
Nybesök
Mandometerkliniken kontaktar alla som söker till kliniken senast fem arbetsdagar efter det att remiss eller egenanmälan inkommit och erbjuder ett första besök, sk nybesök (Figur 5, 6), och utifrån medicinska prioriteringar senast inom 30 dagar. Patienter informeras alltid om vårdgarantin och hänvisas till annan vårdgivare om Mandometerkliniken bedömer det som omöjligt att ta emot patienten inom ramen för vårdgarantin.
Vid nybesöket träffar patienten och ev närstående en läkare, sjuksköterska/dietist för att fastställa om patienten uppfyller ätstörningsdiagnos enligt DSM-5/ICD-10 samt att fastställa svårighetsgrad. Patienter som ej uppfyller ätstörningsdiagnos återremitteras eller får rådgivning om var de kan söka hjälp eller överförs till adekvat vård. Om patienten bedöms ha en ätstörning eller om det ej går att avgöra diagnos efter nybesök, ges patienten, vid samtycke, tid till en ätutredning.
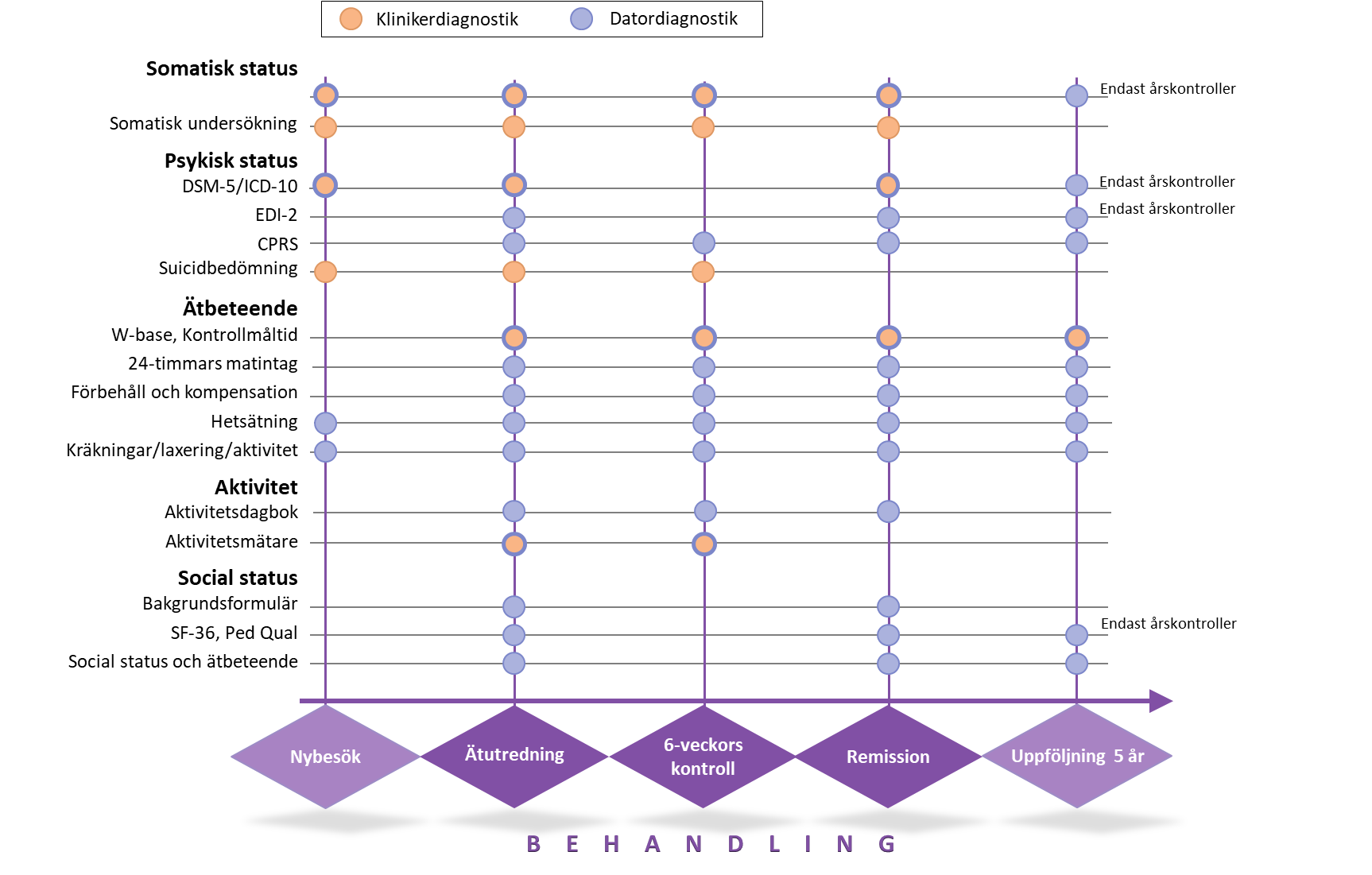
Ätutredning, individuell behandling och vårdplan
Vården är individuellt anpassad och börjar med en ätutredning (Figur 6) som innehåller somatisk och psykiatrisk bedömning (inkl suicidriskbedömning) och inkluderar anamnesupptagning, blodprovstagning, mätande av vikt och längd, kroppsundersökning och aktuella mediciner, klinisk intervju som klargör debut, vidmakthållande och konsekvenser av ätstörningen, kartläggande av samsjuklighet och test av ätbeteende och mättnadsupplevelse. Tidigare vård gås igenom, längdtillväxtkurvor tas fram och med patientens samtycke beställs journal från ev annan vårdgivare. Resultaten från utredningen sammanställs och föredras inför en särskild diagnosgrupp bestående av behandlingspersonal som gjort utredningen, läkare/psykiatriker, beteendeterapeut och dietist. Diagnostisering sker enligt DSM-5/ICD-10 och resulterar i en diagnos med skriftlig motivering. Så snart patienten har accepterat behandling, utarbetas i samarbete med patient och eventuellt närstående en individuell vårdplan. Behandlingen utgår ifrån patientens behov och den individuella behandlingsplanen har tydliga mål för att nå partiell och fullständig remission. I behandlingsplanen ingår en detaljerad måltidsplan, kort- och långsiktiga sociala mål, förväntad viktutveckling samt en dagsplanering av sömn, vila och fysisk aktivitet. Varje patient bestämmer sina lång- och kortsiktiga mål tillsammans med sin beteendeterapeut/sjuksköterska. Patienterna vägs varje vecka (svårt utmärglade patienter vägs varannan dag) men informeras inte om sin vikt. Var sjätte vecka görs kontroller vars resultat gås igenom med patienten. Vid dessa tillfällen mäts ätbeteendet, psykiska symptom och livskvalitet. Patienter som uppfyller alla kriterier för vård av ätstörning, men som inte är motiverade att påbörja behandling erbjuds motiverande samtal med en senior beteendeterapeut.

Personlig terapeut, ångestlindring och samsjuklighet
Alla patienter har en personlig beteendeterapeut/sjuksköterska som är tränad i motiverande samtal och i att stötta patienten, dämpa ångest och stärka självkänslan. Patienten kan träffa sin terapeut för samtal eller ångestlindring så ofta som tillståndet kräver. Samma beteendeterapeut/sjuksköterska följer patienten genom hela behandlingen. Under behandlingen träffar patienten samma läkare, psykiatriker, dietist och sjuksköterska. Den personliga terapeuten involverar familjen alltefter som behandlingen fortskrider. Baserat på patientens individuella behov, preferenser och sociala situation tillämpar terapeuten olika psykologiska metoder för att hjälpa patienten att nå remission. Behandling sker i samförstånd med patienten eller patientens vårdnadshavare om patienten är under 18 år. Tillsammans läggs en individuell vårdplan upp med kort- och långsiktiga mål. Om annan psykiatrisk sjukdom eller pågående alkohol- och/eller narkotikamissbruk föreligger behandlas ätstörningen i samarbete med psykiatrisk specialistsjukvård eller beroendevård. Vårdkoordinatorn hjälper till att underlätta och samordna vården när patienter har ett behov av fler vårdinstanser än specialiserad ätstörningsvård.
Uppföljning under fem år
Tre erfarna heltidsanställda kliniker med mer än 10 års erfarenhet av Mandometerbehandling ansvarar för det femåriga uppföljningsprogrammet efter remission och de patienter som väljer att avbryta efter partiell remission (patienten uppfattar sig frisk, men uppfyller endast 5 av 7 remissionskriterier). Databasen innehåller över 1,400 patienter som gått i remission. Samma variabler mäts före och efter behandlingen och vid de 11 kontrollerna (Figur 6). Patienterna undersöks 1, 2, 3, 6, 9, 12, 18, 24, 36, 48 och 60 månader efter remission. Uppföljningsbesöken tar ca 2,5 timmar.
Följsamheten är god; ungefär 30% av patienterna kommer på alla uppföljningskontroller och ca 80% kommer på minst hälften; det är bara 4% som inte kommer på någon av kontrollerna. Anorektikerna är mer följsamma än de andra patienterna. Om patienten på nytt uppfyller kriterierna för en ätstörningsdiagnos enligt DSM-5/ICD-10, erbjuds patienten omedelbart behandling.
Återfall
Ca 10% av patienterna som går i remission återfaller. Tabell 1 visar initial diagnos och diagnos vid återfall. Ingen BN-patient har återfallit till AN och enbart 3% av AN-patienterna har återfallit till BN. De patienter som återfaller, får lindrigare tillstånd och kräver färre insatser vid en andra behandlingsomgång. Enligt litteraturen är det vanligt (50% eller mer) att ett anorektiskt tillstånd övergår i ett bulimiskt och vice versa.

Slutenvård
På Mandometerklinikernas två slutenvårdsavdelningar arbetar ett multiprofessionellt team. Varje slutenvårdsavdelning har 14 platser varav 4 familjerum och 2 platser för självvald inläggning. Med självvald inläggning menas att patienten kan komma direkt till avdelningen förutsatt att platsen är ledig och skrivas in av en sjuksköterska. Syftet med den självvalda inläggningen är att patienten ska känna ökad delaktighet och kontroll över sin vård genom att själv kunna ta beslut om inläggning. Den självvalda inläggningen pågår i upp till fem dygn, utan att inläggningen blir ifrågasatt av vårdpersonal. Avdelningen är bemannad 24 timmar om dygnet alla dagar om året. Jourläkare finns dygnet runt.
Bland de som avbrutit slutenvården ingår patienter med förutbestämd vårdtid (av remitterande instans/beställare) och de som återremitterats till bassjukvården.
Permissioner
På Mandometerkliniken följer vi patienterna genom hela behandlingsprocessen och bryter därmed ingen vårdkedja. Under behandlingens gång har patienter permissioner (successiv ökning av antalet dagar) för att träna på och vidmakthålla det nya beteendet i hemmiljö. Mandometerapparaten och permissionsschema för måltider, vila, fysiska och sociala aktiviteter medföljer.
2009 infördes mätbara kriterier för ”slutenvårdsremission” (Tabell 2). Detta är unikt för ätstörningsvården. Syftet är att: 1. minska tiden till remission, 2. minska antalet patienter som återinskrivs på slutenvården 3. bättre tillvaratagande av personalens kompetens och 4. öka tydligheten och standardiseringen av behandlingsinterventioner. Behandlingsansvaret övergår till öppenvård när patienten uppnått ”slutenvårdsremission” definierat av följande kriterier:
- Serumkalium > 3.2 mmol/l
- Puls ≥ 46 slag/min
- Utsatt sond
- 2 kilos viktökning för AN och EDNOS med anorektiskt beteende
- Stillastående vikt för BN och EDNOS med bulimiskt beteende
- Minst halverad psykofarmakabehandling
- 20% minskad ångest, depression och tvångstankar/beteenden
- Minst ett sammanhängande dygn fungerande permission
Bland de som avbrutit slutenvården ingår patienter med förutbestämd vårdtid (av remitterande instans/beställare) och de som återremitterats till bassjukvården.
Öppenvård
På Mandometerklinikens öppenvårdssavdelningar arbetar ett multiprofessionellt team som erbjuder följande vårdtjänster.
Öppenvård och dagvård är integrerad med slutenvården. Öppenvårdspersonal ambulerar mellan sluten– och öppenvårdsavdelningarna. Många av dessa har arbetat på Mando 10 år eller längre. Mer än en profession kan delta vid ett patientbesök.
Dagsjukvård minst sex timmar
En patient som bedöms behöva dagsjukvård erbjuds att vara på kliniken mån-fre (helgfria vardagar) mellan 08:00-16:00. Patienten äter måltider på kliniken och ättränar (i grupp eller enskilt) med behandlande personal. Patienten har dagliga samtal med behandlande personal som har kompetens inom psykologisk behandling och arbetar med beteendeförändringar, motivation och självkänsla. Vid behov träffar patienten läkare eller sjuksköterska för medicinsk behandling. På kliniken finns tillgång till olika aktiviteter som patienten kan utföra under dagarna; det finns exempelvis lärare som hjälper till med studier, musikinstrument, kreativ verksamhet, värme- och vilorum för avslappning och dämpning av aktivitet och ångesthantering etc.
Dagsjukvård minst tre timmar
Samma som dagsjukvård sex timmar men patienten har större frihetsgrad och färre restriktioner vad gäller ätande och fysisk aktivitet. Krav ställs på både ansvarig kliniker och patient att de fyra hörnstenarna skall fungera trots kortare tid på kliniken. Restaurangbesök och ”förbjudna” livsmedel tränas. Varje patient kan ha upptill flera hundra förbjudna livsmedel, dvs sådana livsmedel som anorektiker vägrar äta för att undvika viktökning eller livsmedel som bulimiker hetsäter av. Blindtest med Mandometer genomförs var 6:e vecka för att kontrollera att ätbeteendet följer programmerade normalkurvor.
Övriga besök
Personligt möte mellan patient och icke-läkare.
Nätverksmöte
Möten med patient och ev närstående och representanter för socialtjänst, skola, kommun eller annan vårdnadsgivare (barn- och ungdomspsykiatri).
Behandlingsbesök
Ett personligt möte mellan patient och en icke-läkare för specificerad behandlingsåtgärd.
Läkarbesök
Medicinsk och psykiatrisk kontroll inkl suicidbedömning, fortlöpande blodprovstagning, kroppsundersökning och vätskebalans. Program och kontroll för insättande/utsättande av mediciner och laxermedel. Läkarintyg och diskussion av nedtrappning av sjukskrivning. Stödsamtal och information till patient och anhöriga.
Anhörigbesök
Personligt möte mellan en eller flera anhöriga och en eller flera sjukvårdspersonal.
Gruppbesök
Personligt möte för gruppbehandling eller samtalsgrupp mellan flera patienter och en eller flera sjukvårdspersonal från en eller flera vårdgivare.
Hembesök
Personligt möte mellan en patient och en eller flera representanter från en eller flera vårdgivare i patientens bostad.
Psykologisk behandling via Internet
Patienter med ätstörningar är en homogen grupp avseende frågor och funderingar, kring sin sjukdom, särskilt i början av behandlingen. De tänker till exempel ständigt på sin sjukdom och måste gång på gång se till att de inte luras samtidigt som de vill bli påminda om varför de bör stanna i behandlingen. Det är vanligt att patienter frågar sin terapeut: “Kommer jag att bli tjock om jag äter?” och “Varför får jag panik efter maten?” Dr. Cecilia, Mandometerklinikernas virtuella terapeut, är en internetbaserad version av Mandometermetoden (Figur 7). Det är en interaktiv behandlingsform som har två komponenter tillgängliga via ett webbgränssnitt, dels en virtuell terapeut som svarar på patientens frågor dels en terapeutisk vägledningskomponent som ger återkoppling som uppmuntrar patienten till förändring. Den virtuella terapeuten har svar på de flesta frågor om ätstörningar oavsett diagnos. Den virtuella terapeuten utvecklas dynamiskt i takt med att patienter ställer nya frågor; när ett svar på en fråga saknas omformulerar Dr. Cecilia frågan varpå patienten ges tre alternativ att välja mellan samtidigt som den obesvarade frågan skickas vidare till redaktionen för uppdatering. Patienten väljer ett av alternativen där åtminstone ett frågealternativ är positivare än ursprungsfrågan. På så sätt får det virtuella samtalet en mer positiv riktning. Samtidigt upplever patienten i majoriteten fall att patienten fått svar på ursprungsfrågan.
Till skillnad från traditionella fråge-svarsystem, ger Dr. Cecilia också icke-verbala uttryck genom kroppsspråk tillsammans med fakta, vilket har en motiverande effekt i samtal med patienter. Patienter får omedelbar respons efter varje frågestund med Dr. Cecilia.
Patienterna är i huvudsak unga och sökandet efter svar på Internet är naturligt för dem. Internetbaserad behandling av ätstörningar kommer att vara tillgängligt för alla (om än med begränsningar) och är inte tänkt som exklusivt för Mandometerklinikerna. Personalen på kliniken finns givetvis till hands för patienterna och deras frågor, men då funderingar och tankar kan uppkomma när som helst under dygnet, är Dr. Cecilia ett bra komplement till den mänskliga kommunikationen. Då vissa frågor kan upplevas skamfyllda att ställa, har den virtuella terapeuten fördelen att hon behandlar uppgifterna anonymt. Patienten kan ställa samma frågor om igen, de får alltid ärliga svar, som utöver det även ger uppmuntran och motivation att fortsätta kampen för att bli frisk. Systemet hanterar känsliga frågor som livslust och vi kommer att undersöka om en virtuell terapeut kan användas för att diagnostisera självmordstankar/beteende. Patienterna är mer uppriktiga i möte med virtuell terapeut än vid det fysiska mötet. Det är välkänt att datordiagnostik har bättre tillförlitlighet än läkardiagnostik (10).
Redaktionen för Dr. Cecilia är en heterogen grupp av experter inom ätstörningsproblematik och behandling; läkare, sjuksköterskor, psykologer, beteendevetare och nutritionister. Patienter hjälpte till att bygga upp databasen med frågor kring mat, vikt, oro, sömn, träning samt andra ämnen som berör sjukdom och behandling. Patienterna fick ge sina synpunkter i enkätform varpå systemet förbättrades efter patienternas önskemål i samarbete med programmerare, designer, jurist, forskare samt redaktörerna. Dr. Cecilia har anpassats till Hälso- och Sjukvårdslagen. Användarvillkor och journalföring har utretts med hjälp av juridisk expertis. Dr. Cecilia används av patienter och terapeuter i det dagliga kliniska arbetet.
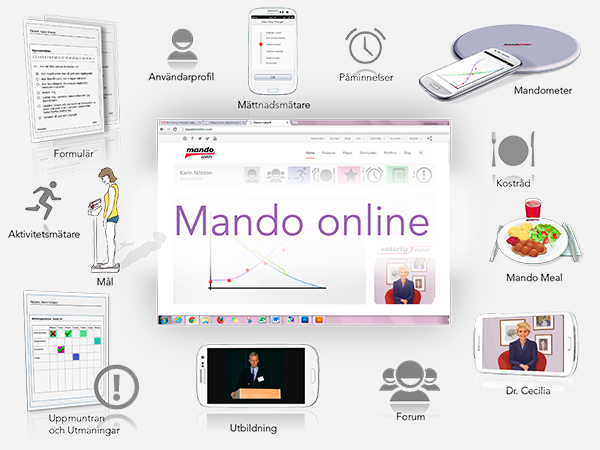
Mando online är en direkt översättning från den kliniska behandlingen till en digitaliserad version med Dr. Cecilia som virtuell terapeut (Figur 8). De processer som framgångsrikt används på Mandometerklinikerna automatiseras och paketeras stegvis till en behandling tillgänglig via nätet.
Behandlingen är indelad i en bedömningsfas, behandlingsfas och uppföljning. Under bedömningsfasen samlas användardata in och utvärderas för att skapa en användarprofil/diagnos och genererar en behandlingsplan. Behandlingsfasen delas upp i 6-veckorsperioder med återkommande bedömningsfas för en uppdatering av status och behandlingsplan. Behandlingsfasen pågår till remission varefter startar uppföljningsfasen. Genom att även efter remission kontinuerligt samla in data, samt att stöd finns tillgängligt via nätet, identifieras ev återfall utan fördröjning varefter ny bedömningsfas kan erbjudas.
Mando online kommer att uppfylla alla tekniska krav vad gäller patientsäkerhet och användarvänlighet, vara responsiv och således tillgänglig på mobila enheter – en skräddarsydd behandling som kan följa med i fickan.
Redogörelse för vissa yttre stödfunktioner
Certifiering
Alla som arbetar med behandling certifieras efter genomgången och godkänd kurs och klinisk träning, Mandoakademin. Mandoakademin ges två gånger per år. Kursen som tar en vecka täcker etiologi, riskfaktorer, svältrelaterad psykiatri, psykiatrisk samsjuklighet, läkemedelslära, sjukdomsbild, ”säker” diagnostik, inlärningsteori, beteende och betingning och behandling på Mandometerklinikerna och traditionell vård. En särskild modul tar upp ”föräldrabeteende” och ”egenerfarenhet”. Löpande kompetensutveckling sker genom föreläsning/utbildningsdagar för personalen, exempelvis HLR utbildning för samtliga medarbetare samt hygienrond för att säkerställa basala hygienkrav.
KI ger utbildning i
Motiverande Samtal (MI)
Intern handledning till personalen, för att stödja och hjälpa i patientärenden, utförs dagligen på kliniken av enhetscheferna, senior behandlingspersonal och av verksamhetschef.
Brukare
Sex friska fd patienter är anställda i organisationen, varav en egenerfaren, ingår i ett patientråd som avser ha brukare på samtliga vårdnivåer, men också tillse brukarinflytande i chef- och ledningsgrupp. Tillsammans med brukare och övriga professioner skapas möjligheter för patienter att återta kontrollen över sin ätstörning och bli frisk. Brukaren förmedlar i samtal med patienten hjälp och stöd från egen erfarenhet som motiverar patienten till förändring. Brukaren ses som mentor och förebild av patienterna och kompletterar den traditionella Mandometervården. Brukardelaktighet och inflytande bidrar till att patienter blir hörda, deras idéer tas till vara och att patientsäkerheten förbättras.
Anhörigstöd
Föreningen mot Anorexi och Bulimi (FAB) bildades 1995 av en föräldragrupp till patienter på Mandometerkliniken i Huddinge. Syftet med föreningen var att stödja föräldrar och anhöriga under patientens sjukdomsperiod, erbjuda krishantering och ge råd inför tillfrisknande utifrån tillägnade erfarenheter som anhörig till en fd ätstörd patient. FAB är behjälplig i att få remiss utfärdat till Mandometerklinikerna, sprida information om Mandometerkonceptet samt att arrangera föreläsningar om ätstörningar. Anhörigföreningen har stadigt ökat i antalet medlemmar och har ett gott samarbete med de tre Mandometerklinikerna i Huddinge, Danderyd och Alingsås. FAB samarbetar med patientföreningen Frisk & Fri. FAB anordnar anhörigträffar varje månad. Träffarna är ett forum där anhöriga kan utbyta erfarenheter och de leds av styrelsen. FAB har vid ett flertal tillfällen under det gångna året kunnat glädjas åt att anhöriga är mycket intresserade av att ta del av tidigare patienters berättelser om hur de nått friskhet. Vid dessa föreläsningar har lokalerna varit välfyllda. Anhöriga erbjuds stöd och praktiska råd i form av samtal som föreningens anhörigstödjare håller. Ca 200 stödsamtal ges av anhörigstödjare årligen. Alla anhöriga, även far- och morföräldrar, syskon och sambor kan få stöd och råd hur man ska bemöta den sjuka. Det har visat sig att syskon till patienter ofta kommer i andra hand och lätt blir bortglömda under sjukdomsperioden. Därför har FAB tagit initiativet till att skapa syskongrupper, där de fått träffa andra syskon. FAB har också ansvarat för en modul inom Mandoakademin som avser ”föräldrabeteende”.
FAB har i dag 220 familjer som medlemmar representerade i hela Sverige, men merparten finns i Stockholmsområdet, 680 personer är anslutna till föreningen och många fortsätter vara aktiva långt efter att den drabbade blivit frisk. Ordförande respektive sekreterare i FAB är Jörgen Frändfors och Eva-Britt Johansson, www.fabinfo.se >
Källförteckning
- Bergh, Hetsätarna, Författarförlaget, Stockholm 1984.
- Galhardo m fl. J Clin Endocrin Metabol 2012;97:E193-20.
- Mann, Meat Sci. 2018;144:169.
- Sechi, Nutr Rev 2016;74:281.
- Bergh et al, Lancet 1996;348:1459-60.
- Bergh, Is psychopharmacological treatment of patients with eating disorders necessary? I: Maj I et al (Eds). WPA Series Evidence and Experience in Psychiatry, vol. Eating Disorders, Phamacological Treatment, 2003:307-9.
- Feinstein, J Chron Dis 1970;23:455.
- Maj, Br J Psychiatry 2005;186:182.
- Ioakimidis et al, Physiol Behav 2011;103:290.
- Reardon, Nature 2017; 12 December: 1476.